Признаки хронического гломерулонефрита и методы борьбы с ним. Хронический гломерулонефрит: патогенез, причины развития, симптомы, лечение и профилактика заболевания
Инфекции, вызванные вирусами Коксаки, и др)
Гломерулонефрит проявляется через 1-4нед. после воздействия провоцирующего фактора.
Проявления гломерулонефрита
- Кровь в моче - моча цвета «мясных помоев»
- Отёки лица (особенно век), а также стоп и голеней
- Повышение артериального давления
- Уменьшение количества выделяемой мочи, жажда
- Повышение температуры тела (редко)
- Отсутствие аппетита, тошнота, рвота, головная боль , слабость
- Прибавка массы тела
- Одышка
В зависимости от различных форм поражения клубочков могут преобладать те или иные проявления гломерулонефрита.
Острый гломерулонефрит развивается через 6-12 дней после перенесенной инфекции, обычно стрептококковой (ангина, тонзиллит , скарлатина), в том числе и кожной (пиодермия , импетиго).
При классическом циклическом течении острый гломерулонефрит характеризуется изменениями мочи (красная моча из-за примеси крови), отеками, уменьшением количества выделяемой мочи.
Диагностика
- Общий анализ мочи. В моче - эритроциты , лейкоциты , цилиндры, белок
- Удельный вес мочи нормальный или повышен
- Увеличение титра антител к стрептококку в крови (антистрептолизин-О , антистрептокиназа, антигиалуронидаза)
- Снижение содержания компонентов комплемента СЗ, С4 в сыворотке крови с возвращением к исходному уровню через 6-8 нед при постстрептококковом остром гломерулонефрите; при мембранопролиферативном гломерулонефрите эти изменения сохраняются пожизненно
- Содержание общего белка в сыворотке крови снижено, в протеинограмме - повышение а1- и а2-глобулинов
- Радиоизотопная ангиоренография
- Глазное дно
- Биопсия почек позволяет уточнить морфологическую форму хронического гломерулонефрита, его активность, исключить заболевания почек со сходной симптоматикой
Лечение гломерулонефрита
- Госпитализация в нефрологическое отделение
- Постельный режим
- Диета №7а: ограничение белков, соль ограничивают при отёках, артериальной гипертензии
Антибиотики (при остром постстрептококковом гломерулонефрите или наличии очагов инфекции)
Иммунодепрессанты и глюкокортикоиды неэффективны при постинфекционном, постстрептококковом остром гломерулонефрите.
Иммунодепрессивная терапия - глюкокортикоиды и цитостатики - при обострении хронического гломерулонефрита.
Глюкокортикоиды
показаны при мезангиопролиферативном хроническом гломерулонефрите и хроническом гломерулонефрите с минимальными изменениями клубочков. При мембранозном хроническом гломерлонефрите эффект нечёткий.
При мембранопролиферативном хроническом гломерулонефрите и фокально-сегментарном гломерулосклерозе глюкокортикоиды малоэффективны.
Преднизолон
назначают по 1 мг/кг/ сут внутрь в течение 6-8 нед с последующим быстрым снижением до 30 мг/сут (по 5 мг/нед), а затем медленным (2,5-1,25 мг/нед) вплоть до полной отмены.
Пульс-терапию преднизолоном проводят при высокой активности ХГН в первые дни лечения - по 1000 мг в/в капельно 1 р/сут 3 дня подряд. После снижения активности хронического гломерулонефрита возможно ежемесячное проведение пульс-терапии до достижения ремиссии.
Цитостатики
- циклофосфамид по 2-3 мг/кг/сут внутрь или в/м или в/в,
- хлорамбуцил по 0,1-0,2 мг/кг/сут внутрь,
в качестве альтернативных препаратов:
- циклоспорин - по 2,5-3,5 мг/кг/сут внутрь,
- азатиоприн по 1,5-3 мг/кг/сут внутрь)
они показаны при активных формах хронического гломерулонефрита с высоким риском прогрессирования почечной недостаточности, а также при наличии противопоказаний для назначения глюкокртикоидов, неэффективности или появлении осложнений при применении последних (в последнем случае предпочитают сочетанное применение, позволяющее снизить дозу глюкокортикоидов).
Пульс-терапия циклофосфамидом показана при высокой активности хронического гломерулонефрита либо в сочетании с пульс-терапией преднизолоном (или на фоне ежедневного приёма преднизолона), либо изолированно без дополнительного назначения преднизолона; в последнем случае доза циклофосфамида должна составлять 15 мг/кг (или 0,6- 0,75 г/м2 поверхности тела) в/в ежемесячно:
Многокомпонентные схемы лечения
Одновременное применение глюкокортикоидов и цитостатиков считают эффективнее монотерапии глюкокортикоидами. Общепринято назначать иммунодепрессивные препараты в сочетании с антиагрегантами, антикоагулянтами - так называемые многокомпонентные схемы:
- 3-компонентная схема (без цитостатиков): преднизолон 1 - 1,5 мг/кг/сут внутрь 4-6 нед, затем 1 мг/кг/сут через день, далее снижают на 1,25- 2,5 мг/нед до отмены + гепарин по 5000 ЕД 4 р/сут в течение 1 -2 мес с переходом на фениндион или ацетилсалициловую кислоту в дозе 0,25-0,125 г/сут, или сулодексид в дозе 250 ME 2 раза/сут внутрь + Дипиридамол по 400 мг/сут внутрь или в/в.
- 4-компонентная схема Кинкайд-Смит: преднизолон по 25-30 мг/сут внутрь в течение 1-2 мес, затем снижение дозы на 1,25-2,5 мг/нед до отмены + Циклофосфамид по 100-200 мг в течение 1 - 2 мес, затем половинная доза до достижения ремиссии (циклофосфамид можно заменить на хлорамбуцил или азатиоприн) + Гепарин по 5000 ЕД 4 р/сут в течение 1-2 мес с переходом на фениндион или ацетилсалициловую кислоту, или сулодексид + Дипиридамол по 400 мг/сут внутрь или в/в.
- Схема Понтичелли: начало терапии с преднизолона - 3 дня подряд по 1000 мг/сут, следующие 27 дней преднизолон 30 мг/сутки внутрь, 2-й мес - хлорамбуцил 0,2 мг/кг (чередование преднизолона и хлорбутина).
- Схема Стейнберга - пульс-терапия циклофосфамидом: 1000 мг в/в ежемесячно в течение года. В последующие 2 года - 1 раз в 3 мес. В последующие 2 года - 1 раз в 6 мес.
Антигипертензивная терапия: каптоприл по 50-100 мг/сут, эналаприл по 10-20 мг/сут, рамиприл по 2,5-10 мг/сут
Диуретики - гидрохлоротиазид, фуросемид, спиронолактон
Антиоксидантная терапия (витамин Е), однако убедительные доказательства её эффективности отсутствуют.
Гиполипидемические препараты (нефротический синдром): симвастатин, ловастатин, флувастатин, аторвастатин в дозе 10-60 мг/сут в течение 4-6 недс последующим снижением дозы.
Антиагреганты (в сочетании с глюкокортикоидами, цитостатиками, антикоагулянтами; см. выше). Дипиридамол по 400-600 мг/сут. Пентоксифиллин по 0,2-0,3 г/сут. Тиклопидин по 0,25 г 2 р/сут
Плазмаферез в сочетании с пульс-терапией преднизолоном и/или циклофосфамидом показан при высокоактивных хронических гломерулонефритах и отсутствии эффекта от лечения этими препаратами.
Хирургическое лечение. Трансплантация почки в 50% осложняется рецидивом в трансплантате, в 10% - реакцией отторжения трансплантата.
Лечение отдельных морфологических форм
Мезангиопролиферативный хронический гломерулонефрит
При медленно прогрессирующих формах, в т.ч. при IgA-нефрите, необходимости в иммунодепрессивной терапии нет. При высоком риске прогрессирования - глюкокортикоиды и/или цитостатики - 3- и 4-компонентные схемы. Влияние иммунодепрессивной терапии на отдалённый прогноз остаётся неясным.
Мембранозный хронический гломерулонефрит
Сочетанное применение глюкокортикоидов и цитостатиков. Пульс-терапия циклофосфамидом по 1000 мг в/в ежемесячно. У больных без нефротического синдрома и нормальной функцией почек - ингибиторы АПФ.
Мембранопролиферативный (мезангиокапиллярный) хронический гломерулонефрит
Лечение основного заболевания. Ингибиторы АПФ. При наличии нефротического синдрома и снижении функций почек оправдана терапия глюкокртикоидами и циклофосфамидом с добавлением антиагрегантов и антикоагулянтов.
Хронический гломерулонефрит с минимальными изменениями
Преднизолон по 1 - 1,5 мг/кг в течение 4 нед, затем - по 1 мг/кг через день ещё 4 нед. Циклофосфамид или хлорамбуцил при неэффективности преднизолона или невозможности его отменить из-за рецидивов. При продолжающихся рецидивах нефротического синдрома - циклоспорин по 3-5 мг/кг/сут (детям по 6 мг/м2) 6-12 мес после достижения ремиссии.
Фокально-сегментарный гломерулосклероз
Иммунодепрессивная терапия недостаточно эффективна. Глюкокртикоиды назначают длительно - до 16-24 нед. Больным с нефротическим синдромом назначают преднизолон по 1 - 1,2 мг/кг ежедневно 3-4 мес, затем через день ещё 2 мес, затем дозу снижают вплоть до отмены. Цитостатики (циклофосфамид, циклоспорин) в сочетании с глюкокортикоидами.
Фибропластический хронический гломерулонефрит
При очаговом процессе лечение проводят согласно той морфологической форме, которая привела к его развитию. Диффузная форма - противопоказание к активной иммунодепрессивной терапии.
Лечение по клиническим формам проводят при невозможности выполнения биопсии почек.
- Латентная форма гломерулонефрита. Активная иммунодепрессивная терапия не показана. При протеинурии >1,5 г/сут назначают ингибиторы АПФ.
- Гематурическая форма гломерулонефрита. Непостоянный эффект от преднизолона и цитостатиков. Больным с изолированной гематурией и/или небольшой протеинурией - ингибиторы АПФ и дипиридамол.
- Гипертоническая форма гломерулонефрита. Ингибиторы АПФ; целевой уровень АД - 120-125/80 мм рт.ст. При обострениях применяют цитостатики в составе 3-компонентной схемы. Глюкокортикоиды (преднизолон 0,5 мг/кг/сут) можно назначать в виде монотерапии или в составе комбинированных схем.
- Нефротическая форма гломерулонефрита - показание к назначению 3- или 4-компонентной схемы
- Смешанная форма - 3- или 4-компонентная схема лечения.
Почки - важнейший орган, отвечающий за выведение ненужных и вредных веществ из организма. От стабильной работы почек зависит здоровье человека. Хронический гломерулонефрит - патология, приводящая к почечной недостаточности и тяжёлым последствиям для всего организма. Это заболевание не терпит легкомысленного отношения и требует длительного и серьёзного лечения.
Что представляет собой хронический гломерулонефрит
Хроническая форма гломерулонефрита - это прогрессирующее воспалительное поражение почечных клубочков, приводящее к их склерозу (рубцеванию) и утрате функциональных возможностей. Со временем развивается хроническая почечная недостаточность.
Заболевание имеет относительно высокую распространённость, при этом может возникнуть в любом возрасте, но чаще всего первые признаки поражения гломерул (клубочков) диагностируют в 25–40 лет. Болеют чаще мужчины. Отличие хронического процесса от острого в длительном (более года) течении воспалительно-деструктивных изменений и обширном (диффузном) двустороннем поражении почек.
В строении каждой почки имеется сложная структурная система, включающая в себя нефроны, состоящие из клубочков (капиллярных переплетений) в капсулах и мельчайших трубочек-канальцев, в которых происходит непрерывный процесс фильтрации крови с образованием мочи, содержащей ненужные организму вещества. Необходимые элементы остаются в кровеносном русле.
В почечных клубочках (гломерулах) происходит непрерывный процесс фильтрации крови
При гломерулонефрите в почках происходят такие изменения:
- из-за воспалительного процесса стенки клубочковых сосудов становятся проницаемыми для кровяных клеток;
- в просвете капилляров клубочков образуются мелкие тромбы, закупоривающие их просвет;
- в поражённых гломерулах замедляется или совсем прекращается ток крови;
- кровяные клетки закупоривают просвет боуменовой капсулы (оболочки, покрывающей клубочек) и почечные канальцы;
- в поражённом нефроне нарушается весь последовательный процесс фильтрации;
- происходит замещение ткани клубочковых капилляров, почечных канальцев, а затем и целого нефрона рубцовой тканью - развивается нефросклероз;
- гибель нефронов приводит к значительному снижению объёма фильтруемой крови, вследствие чего и развивается синдром почечной недостаточности;
- функциональная недостаточность почек приводит к накоплению в крови вредных веществ и выведению с мочой нужных организму элементов.
Хроническое воспаление почечных клубочков чаще бывает исходом острого иммуновоспалительного процесса в почках, но может быть и первично-хроническим.

При гломерулонефрите происходит воспаление и деструкция почечных клубочков
Классификация патологии: виды и формы
Хронический гломерулонефрит может иметь инфекционно-иммунную или неинфекционно-иммунную природу. В течении заболевания выделяют фазы обострения и ремиссии. По скорости развития патология может прогрессировать быстро (от 2 до 5 лет) или медленно (дольше 10 лет).
Хроническое воспаление может протекать в разных формах. В соответствии с основным синдромом выделяют следующие виды клинического течения:
- латентный - с преобладанием мочевого синдрома. Сопровождается умеренной отёчностью и небольшой гипертензией, в моче выявляются белок, эритроциты и лейкоциты. Встречается чаще всего - почти у половины пациентов;
- гипертонический, или гипертензионный. Диагностируют в 20% всех случаев хронического гломерулонефрита. Проявляется стабильно высоким артериальным давлением, полиурией (повышением объёма мочи, выделяемой в течение суток), ноктурией (ночными позывами к мочеиспусканию). В анализе мочи - высокий белок и изменённые эритроциты, плотность немного ниже нормы;
- гематурический - с преобладанием макрогематурии, то есть крови в моче. Встречается нечасто (5% от общего числа пациентов), проявляется высоким содержанием в моче изменённых эритроцитов;
- нефротический - с выраженным нефротическим синдромом. Диагностируют у четвёртой части всех больных. Проявляется сильной отёчностью, повышенным давлением, уменьшением количества суточной мочи. Показатели мочи: высокая плотность, протеинурия (высокий белок), в крови - снижение белка, высокое содержание холестерина;
- смешанный - с проявлениями нефротического и гипертонического синдромов.
При разных формах гломерулонефрита в основе патологических изменений лежит единый механизм
Каждый из видов хронического воспаления клубочков протекает с последовательными периодами компенсации и декомпенсации фильтрующей функции почек.
Исходя из морфологических изменений в поражённых почках, также различают несколько основных типов заболевания:
- гломерулонефрит с минимальными изменениями;
- мембранозный - с резким отёком и расщеплением мембран клубочковых капилляров; разделяют очаговое и диффузное поражение мембран;
- пролиферативный интракапиллярный - проявляется разрастанием клеток внутреннего слоя капилляров клубочков и ткани, расположенной между сосудами (мезангия);
- пролиферативный экстракапиллярный - характеризуется образованием специфических полулуний вследствие разрастания эпителиальных клеток клубочковых капсул. Образования заполняют просвет капсул и сдавливают капилляры, нарушая в них кровообращение. Впоследствии полулуния замещаются соединительной тканью, что приводит к гибели гломерул. Этот тип гломерулонефрита имеет злокачественное течение;
- мембранозно-пролиферативный тип сочетает признаки пролиферативного и мембранозного поражения клубочков, при этом патологические изменения носят диффузный характер;
- склерозирующий, или фибропластический, тип. Такой хронический гломерулонефрит может стать исходом любой другой формы заболевания, при этом различают очаговую и диффузную разновидности.

При хроническом гломерулонефрите клубочки, а затем и сами нефроны замещаются фиброзной тканью
Причины развития заболевания
Почему возникает хроническое воспаление клубочков удаётся выяснить не всегда. Патология может быть следствием неизлеченного острого воспаления или возникать первично.
Ведущую роль в возникновении воспалительного процесса играют нефрогенные штаммы стрептококков наряду с присутствием в организме хронических инфекционных очагов в разных органах. Внешние и внутренние факторы провоцируют формирование специфических иммунных комплексов, циркулирующих в кровеносном русле и осаждающихся на мембранах клубочков, что приводит к повреждению последних. Возникающие реактивное воспаление и нарушение кровообращения в клубочковом аппарате со временем приводят к дистрофическим изменениям почек.

Хронический гломерулонефрит может носить инфекционную или неинфекционную природу
Провоцирующими факторами развития патологии могут стать:
- заболевания, вызванные бактериальной флорой:
- тонзиллит;
- фарингит;
- синусит;
- аднексит;
- кариес;
- скарлатина;
- пародонтит;
- инфекционный эндокардит;
- холецистит;
- пневмококковая пневмония;
- болезни с вирусной этиологией:
- герпес;
- грипп;
- гепатит В;
- краснуха;
- мононуклеоз;
- ветряная оспа;
- эпидемический паротит;
- цитомегаловирусная инфекция;
- аутоиммунные заболевания:
- системные васкулиты;
- ревматизм;
- красная волчанка;
- наследственная предрасположенность: врождённые дефекты в иммунной системе;
- пороки развития - почечные дисплазии;
- врождённые синдромы:
- лёгочно-почечный;
- болезнь Шейнлейна-Геноха.

Стрептококк - главная причина инфекционного гломерулонефрита
К неинфекционным факторам можно отнести:
- аллергические реакции на переливание компонентов крови или введение сывороток и вакцин;
- отравления ртутью, свинцом, органическими растворителями;
- лекарственные интоксикации;
- алкогольные отравления.
Хроническое воспаление почечных клубочков может возникнуть на фоне проводимой лучевой терапии. Провоцирующими факторами также являются постоянное действие низких температур и снижение общей устойчивости организма к вредным влияниям.
Проявления патологии
Симптомы хронического гломерулонефрита зависят от формы, в которой протекает патология. Выделяют две основные стадии недуга: компенсации и декомпенсации. На первой стадии внешние признаки практически отсутствуют. Могут наблюдаться незначительные непостоянные отёки и небольшое повышение артериального давления.

При хроническом гломерулонефрите в почках медленно происходят воспалительно-деструктивные изменения, что обусловливает прогрессирование симптоматики
В стадии декомпенсации происходит прогрессирующее нарушение почечных функций - развивается их недостаточность. Из-за накопления в крови азотистых шлаков больной испытывает:
- постоянную тошноту;
- головную боль;
- слабость;
- приступы рвоты.
Нарушения электролитного баланса и гормонального равновесия приводят к хроническим отёкам и стойкому повышению артериального давления (АД). Неспособность почек концентрировать мочу проявляется полиурией - повышением суточного количества выделяемой мочи.
Этот признак сопровождается:
- постоянной жаждой;
- чувством общей разбитости;
- головными болями;
- сухостью кожи, волос и ногтей.
Итогом фазы декомпенсации становится вторично-сморщенная почка. Развивается азотемическая уремия, когда почки полностью теряют способность поддерживать нормальный состав крови. Тяжёлая интоксикация может привести к уремической коме.

При хроническом гломерулонефрите характерным признаком являются отёки
Таблица: симптоматика хронического гломерулонефрита в зависимости от клинической формы
| Форма | Проявления |
| Латентная | Характеризуется мочевым синдромом: нарушениями мочеиспускания и изменениями мочи, которые выявляются лабораторно. Такая форма протекает часто совсем без отёков и повышения давления. Прогрессирует медленно, стадия декомпенсации наступает поздно. |
| Гематурическая | Ведущий симптом - гематурия (кровь в моче), при этом микрогематурия отмечается постоянно, периодически наблюдается макрогематурия (сгустки крови в моче, видимые невооружённым глазом). Характерна анемия. Клиническое течение этой формы относительно благоприятное, уремия развивается в редких случаях. |
| Гипертензионная | Главное проявление - стойкая выраженная гипертензия (до 180/100–200/120 мм рт. ст.). У больных наблюдаются гипертрофия левого желудочка, левожелудочковая недостаточность, нейроретинит (изменения глазного дна и сетчатки). Форма отличается неуклонным прогрессированием и развитием почечной недостаточности. |
| Нефротическая | Проявляется выраженной протеинурией (выделением белка с мочой), стойкими обширными отёками, водянкой полостей организма (гидроперикардитом, асцитом, плевритом). Больной страдает от жажды, одышки, тахикардии. Характерны гиперлидемия (повышенное содержанием холестерина в крови), гипопротеинемия (снижение белковых фракций в крови). |
| Смешанная | Наиболее тяжёлая форма патологии. У больного наблюдается гематурия, выраженные отёки, повышение давления, лабораторно выявляется массивная протеинурия. Исход часто неблагоприятный - быстро развивается почечная недостаточность и уремия. |
Признаки обострения
Любая форма хронического воспаления клубочков может протекать с периодическими обострениями. Чаще всего такие эпизоды наблюдаются весной или осенью и обычно возникают через 2–3 дня после перенесённой инфекции (вирусной или стрептококковой).

Одним из характерных признаков гломерулонефрита, особенно при обострении, является моча цвета мясных помоев
Проявления в стадии обострения:
- болезненность в области поясницы;
- повышение температуры;
- чувство жажды;
- плохой аппетит;
- слабость;
- головная боль;
- отёки на веках, лице, ногах;
- нарушение отхождения мочи;
- моча цвета мясных помоев.
Видео: что происходит при гломерулонефрите
Как ставится диагноз
Диагностикой заболевания занимаются нефрологи. Главным критерием в выявлении хронического гломерулонефрита являются данные клинико-лабораторных исследований. Сначала врач проводит сбор анамнеза, учитывает факт имеющихся хронических инфекций, системных патологий, перенесённой острой атаки гломерулонефрита.
Лабораторное обследование больного включает следующие тесты:
- Клинический анализ мочи. В образце обнаруживают много изменённых эритроцитов, цилиндров (гиалиновых, зернистых), лейкоцитов, большое количество белка, при этом плотность мочи снижена или повышена - это зависит от стадии заболевания.
- Проба Зимницкого. Суточный объём мочи и её плотность снижены или увеличены. Увеличение количества мочи и снижение плотности говорят о стадии декомпенсации заболевания.
- Биохимический анализ крови. Наблюдается снижение белковых фракций (гипопротеинемия и диспротеинемия), наличие С-реактивного белка, сиаловых кислот, высокий уровень холестерина и азотистых соединений (в стадии декомпенсации).
- Иммунограмма крови. В анализе определяются повышение титра антител к стрептококку (антистрептолизина, антигиалуронидазы, антистрептокиназы, антидезоксирибонуклеазы), увеличение уровня иммуноглобулинов, снижение факторов комплемента (протеинов, участвующих в формировании иммунного ответа организма при взаимодействии антител и антигенов).
- Микроскопический анализ образца почечной ткани, взятого при биопсии. Метод позволяет оценить структурные изменения в почечных клубочках, что важно для назначения адекватной терапии. Обнаруживают признаки разрастания (пролиферации) клубочковых структур, их инфильтрации иммунными клетками - моноцитами и нейтрофилами, наличие отложений в клубочках ИК (иммунных комплексов).

Анализ мочи при гломерулонефрите показывает отклонения от нормы и позволяет определить стадию заболевания
Инструментальное обследование больного включает следующие процедуры:
- Эхографию (УЗИ) почек. Обнаруживается уменьшение размеров почек из-за склерозирования паренхимы.
- Экскреторную (внутривенную) урографию. Метод, который заключается во введении в кровь пациента специального рентгеноконтрастного вещества с последующим проведением серии снимков, демонстрирующих способность почек накапливать и выводить это вещество. Таким образом оценивается степень нарушения фильтрующих и концентрационных функций почек.
- Ультразвуковую доплерографию почечных сосудов. Применяется для оценки нарушений почечного кровотока.
- Динамическую нефросцинтиграфию - радионуклидное сканирование почек. Позволяет оценить структурные и функциональные нарушения в этих органах.
- Биопсию почки - необходима для оценки деструктивных изменений в поражённом органе на клеточном уровне.

Чтобы оценить изменения структуры почек, проводят ультразвуковое исследование
Для выявления изменений со стороны других органов дополнительно могут быть назначены УЗИ сердца и плевральных полостей, ЭКГ, осмотр глазного дна.
Хронический гломерулонефрит следует дифференцировать с такими патологиями, как:
- хронический пиелонефрит;
- поликистоз почек;
- нефротический синдром;
- амилоидоз почек;
- нефролитиаз;
- сердечные патологии с артериальной гипертензией;
- туберкулёз почек.
Видео: диагностика хронического гломерулонефрита
Принципы лечения
Уход и особенности лечения зависят от клинической формы патологии, скорости её прогрессирования и наличия осложнений. В любом случае врачи рекомендуют соблюдать щадящий режим, исключить переохлаждения, переутомления, вредности, связанные с профессиональной деятельностью.
В период обострения требуется прохождение полного стационарного курса лечения, соблюдение строгого постельного режима и диеты. Постельный режим необходим для того, чтобы снизить нагрузку на почки. Снижение физической активности замедляет процессы метаболизма, что необходимо для угнетения образования токсических азотистых соединений - продуктов белкового обмена.
Во время ремиссии проводят поддерживающую амбулаторную терапию, санацию очагов инфекции, провоцирующих появление воспалительного процесса в почечных клубочках (лечение больных зубов, удаление аденоидов, миндалин, купирование воспаления в придаточных пазухах носа). Рекомендуется санаторное лечение на климатических курортах.

В период ремиссии больной хроническим гломерулонефритом должен периодически посещать ЛОРа и стоматолога, чтобы вовремя купировать воспаление в очагах инфекции
Применение медикаментов
Основу лекарственной терапии составляют иммуносупрессоры, то есть средства, подавляющие иммунную реактивность организма. Снижая активность иммунитета, такие препараты угнетают развитие деструктивных процессов в гломерулах. Помимо иммуносупрессивной терапии, применяют также симптоматические средства.
Основное лечение - подавление иммунитета. С этой целью используют:
- стероидные препараты: Преднизолон или Триамцинолон в индивидуальной дозировке, в период обострения - пульс-терапия, то есть краткосрочное введение сверхвысоких доз Преднизолона или Метилпреднизолона;
- цитостатики:
- Циклоспорин;
- Имуран;
- Циклофосфамид;
- иммунодепрессанты:
- Делагил;
- Плаквенил.
Симптоматическое лечение:
- препараты для снижения артериального давления:
- Капотен;
- Эналаприл;
- Резерпин;
- Кристепин;
- Раунатин;
- Коринфар;
- при очень тяжёлой гипертензии:
- Исмелин;
- Изобарин;
- для лечения эклампсии (судорожного синдрома) в период обострения - 25% раствор сульфата магния;
- при очень тяжёлой гипертензии:
- диуретики (мочегонные) для выведения лишней жидкости:
- Гипотиазид;
- Верошпирон;
- Лазикс (Фуросемид);
- Альдактон;
- Урегит;
- антикоагулянты и антиагреганты для улучшения текучести крови и профилактики образования тромбов в сосудистой сети клубочков:
- Фениндион;
- Дипиридамол;
- Тиклид;
- нестероидные противовоспалительные препараты для обезболивания и подавления медиаторов воспаления вследствие иммунного ответа:
- Индометацин (Метиндол);
- Ибупрофен.
Для санации инфекционного очага применяют антибиотики. Антибактериальная терапия подбирается индивидуально с учётом переносимости препарата пациентом и чувствительности бактериального возбудителя.
Фотогалерея: препараты для лечения заболевания
 Эуфиллин применяют для улучшения почечного кровотока
Эуфиллин применяют для улучшения почечного кровотока
 Преднизолон является основой супрессивной терапии хронического гломерулонефрита
Преднизолон является основой супрессивной терапии хронического гломерулонефрита
 Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
 Нифедипин - препарат для снижения артериального давления
Нифедипин - препарат для снижения артериального давления
 Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
 Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
 Индометацин подавляет воспалительный процесс
Индометацин подавляет воспалительный процесс
Питание при хроническом гломерулонефрите
При заболевании назначается диета №7 и её подвиды (7А, 7Б и 7Г) в зависимости от активности патологического процесса.
Диетический стол направлен на такие аспекты:
- максимальное облегчение работы почек;
- усиление выведения токсических метаболитов из организма;
- улучшение диуреза и ликвидацию отёков, что особенно актуально при нефротической и смешанной формах;
- нормализацию артериального давления и стимуляцию микроциркуляции в почках.
Пищу необходимо принимать малыми порциями 5–6 раз в день. При гломерулонефрите очень важно максимально снизить потребление соли и жидкости. Ограничение белков необходимо только в случае развития гиперазотемии, то есть чрезмерного накопления к крови азотистых соединений. Из питания исключаются:
- острые, трудноусвояемые, слишком жирные продукты;
- пища, богатая щавелевой кислотой и эфирными маслами;
- соусы, специи;
- копчёности, колбасные изделия;
- соленья, маринады;
- сдоба, шоколад;
- фастфуд.

Из питания должны быть исключены вредные для почек продукты
Питание должно иметь нормальную калорийность (2700–2900 ккал в день), быть витаминизированным, богатым микроэлементами, особенно калием и кальцием.
Хронический процесс без осложнений требует постоянного применения диеты №7 с нормальным содержанием белков (1 г на 1 кг массы тела), углеводов и жиров, ограничением соли до 3–5 г и жидкости до 0,8–1,0 литра в день. В стадии обострения применяется диета №7 Б с ограничением белковой пищи, строгим учётом жидкости (на 200 мл больше выделенной мочи накануне) и ограничением соли до 2 г (в продуктах), то есть еду не солят. При хроническом гломерулонефрите в стадии декомпенсации нужна диета №7 А со снижением калорийности пищи на треть от нормы, минимальным содержанием белков, полным ограничением натрия и жидкости как при диете 7 Б.
В основе питания должны быть овощные, молочные, крупяные блюда. Пища должна готовиться посредством запекания, отваривания, тушения.

Основу питания при хроническом гломерулонефрите должны составлять крупяные, овощные блюда, супы, салаты
Примерное меню при хроническом гломерулонефрите - таблица
| Приём пищи | Завтрак | Второй завтрак (ланч) | Обед | Полдник | Ужин |
| Варианты блюд (на выбор) |
|
|
|
|
|
Физиотерапия
Физиотерапевтические процедуры назначаются в период ремиссии и направлены на улучшение обменных процессов, кровообращения и купирование воспаления.
Применяют такие методы:
- электрофорез на область почек с Эуфиллином, глюконатом кальция, антисептическими и антигистаминными препаратами;
- УВЧ для ликвидации воспалительного процесса;
- СМВ-терапию - воздействие электромагнитным полем с определённой частотой и длиной волны для улучшения микроциркуляции и устранение воспалительной реакции;
- индуктотермию - применение высокочастотного магнитного поля для нормализации кровообращения в клубочках;
- облучение поясницы инфракрасными лучами (лампой Соллюкс) для улучшения кровотока в канальцах почек.

Физиопроцедуры при хроническом гломерулонефрите направлены на устранение воспаления и нормализацию кровообращения в почках
Хирургические методы
Гломерулонефрит сам по себе не требует оперативного вмешательства. Помощь хирургов может понадобиться при тяжёлых осложнениях - нефросклерозе (сморщивании почки), приводящему к хронической уремии. В таком случае проводится регулярный гемодиализ, а при его недостаточной эффективности - пересадка почки. Однако гломерулонефрит может рецидивировать даже в трансплантированном органе.
Народные методы лечения
Использовать только методы народной медицины вместо традиционного лечения нельзя. Гломерулонефрит - это тяжёлая патология, приводящая к серьёзным последствиям, вплоть до летального исхода. Об этом нужно помнить и не пренебрегать назначенными лекарствами. Применение трав также стоит оговорить с лечащим врачом, так как некоторые растения, традиционно используемые народниками в терапии почечных недугов, при воспалении клубочков применять нельзя. К таким травам относятся медвежьи ушки (толокнянка) и полевой хвощ, которые обладают сильным мочегонным действием, но могут усиливать гематурию.
При хроническом воспалении облегчат состояние больного такие средства:
- Противовоспалительный, мочегонный сбор:
- В равных частях взять берёзовые листья, плоды шиповника, измельчённые корни петрушки, стальника и любистка, семена аниса.
- Отобрать 1 большую ложку смеси и залить стаканом холодной воды на 40 минут.
- Поставить на водяную баню и кипятить 15 минут.
- Остудить и процедить.
- Пить отвар маленькими порциями в течение дня.
- Почечный чай от отёков:
- Столовую ложку травы ортосифона тычиночного залить водой (200 мл).
- Заваривать на водяной бане 10 минут.
- Настоять до остывания и процедить.
- Пить средство по 100 мл два раза в день за полчаса до приёма пищи.
- Мочегонный сбор:
- В равных пропорциях нужно взять траву яснотки, листья чёрной смородины, крапивы двудомной, цветки василька и корень петрушки.
- Все компоненты измельчить, перемешать, отобрать столовую ложку смеси и залить водой (250 мл).
- Кипятить на водяной бане 15 минут.
- Перелить в термос и настаивать 1,5 часа.
- Процедить и долить до первоначального объёма кипячёной водой.
- Пить по 50 мл 4 раза в день перед едой.
- Сбор для улучшения обменных процессов и снятия воспаления:
- Плоды можжевельника и хмеля, листья берёзы и смородины взять по 1 ложке.
- К ним добавить по 2 ложки листьев брусники и подорожника, по 4 ложки ягод земляники и плодов шиповника.
- Всё измельчить.
- Отобрать 2 ложки сбора, залить водой (600 мл) и держать на водяной бане 20 минут.
- Процедить и принимать по 100 мл трижды в день в тёплом виде.
В качестве мочегонного и противовоспалительного средства можно использовать настой цвета бузины (1 ложка на стакан кипятка). Для выведения лишней жидкости рекомендуют кукурузные рыльца, а при высоком уровне азота в крови - аптечную спиртовую настойку бобов леспедецы (Леспенефрил). Настойку принимают по 1 чайной ложке 2 раза в день.
Фотогалерея: растения для лечения заболевания
 Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
 Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
 Кукурузные рыльца - проверенное временем мочегонное средство
Кукурузные рыльца - проверенное временем мочегонное средство
 Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
 Леспедеца - растение, способное снизить уровень азота в крови
Леспедеца - растение, способное снизить уровень азота в крови
 Лист брусники - сильное мочегонное и противовоспалительное средство
Лист брусники - сильное мочегонное и противовоспалительное средство
 Листья берёзы обладают мягким мочегонным и противовоспалительным действием
Листья берёзы обладают мягким мочегонным и противовоспалительным действием
 Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
 Корень петрушки обладает мочегонными и противовоспалительными свойствами
Корень петрушки обладает мочегонными и противовоспалительными свойствами
Прогноз и осложнения заболевания
Активное лечение патологии позволяет свести к минимуму проявления болезни (отёки, гипертензию), значительно отсрочить развитие хронической почечной недостаточности и продлить жизнь больному. Все пациенты с хроническим воспалением клубочков состоят на диспансерном учёте пожизненно.
Прогноз лечения зависит от формы болезни: латентная имеет самый благоприятный прогноз, гематурическая и гипертензивная - более серьёзный, а наиболее неблагоприятный - смешанная и нефротическая формы.
Осложнения, отягчающие прогноз:
- тромбоэмболия;
- плевропневмония;
- пиелонефрит;
- почечная эклампсия.
Хронический гломерулонефрит приводит к сморщиванию органа и развитию хронической недостаточности почек, что чревато уремией, при которой больной должен регулярно проходить процедуру гемодиализа. При патологии больному дают инвалидность, группа которой зависит от степени нарушения почечных функций.
Профилактика
Факторами, провоцирующими развитие необратимых изменений в почках, чаще всего являются стрептококковые и вирусные инфекции, а также влажные переохлаждения. Поэтому нужно свести к минимуму их воздействие. Чтобы предотвратить развитие болезни, необходимо:
- вести здоровый образ жизни;
- закаляться;
- вовремя лечить инфекционные заболевания и патологии мочеполовой системы;
- рационально питаться.
Гломерулонефрит накладывает серьёзный отпечаток на качество жизни человека. Хроническое воспаление почечных клубочков невозможно вылечить полностью, но можно достичь стойкой ремиссии и значительно отсрочить последствия болезни. Для этого необходимо полностью проходить курсы терапии, соблюдать диету и не отказываться от противорецидивного лечения, в том числе сеансов физиотерапии и посещения санаторно-курортных учреждений.
Хронический гломерулонефрит (ХГН) - иммунокомплексное заболевание почек с преимущественным поражением почечных клубочков, приводящее к прогрессирующей гибели клубочков, артериальной гипертонии и почечной недостаточности.
ХГН может быть как исходом острого нефрита, так и первично хроническим. Часто причину заболевания выяснить не удается. Обсуждается роль генетической предрасположенности к развитию хронического гломерулонефрита. Хронический гломерулонефрит составляет основную часть больных ГН, значительно превосходящую ОГН. По данным И.Е. Тареевой, среди 2396 больных гломерулонефритом ХГН составил 70%.
Согласно ВОЗ, смертность от XГН достигает 10 на 100 тыс. населения. На XГН приходится основная группа больных, находящихся на хроническом гемодиализе и подвергающихся трансплантации почек. Заболевают чаще мужчины в возрасте до 40-45 лет.
Этиология. Основные этиологические факторы ХГН те же, что и при остром гломерулонефрите. Определенное значение в развитии ХГН имеетразличная инфекция, возрастает роль вирусов (цитомегаловирус, вирус простого герпеса, гепатита В). В роли антигенамогут выступать некоторые лекарства и тяжелые металлы. По мнению Н.А. Мухина, И.Е. Тареевой (1991), среди факторов, способствующих переходу острого гломерулонефрита в хронический, могут иметь значение наличие и особенно обострение очаговойстрептококковой и другой инфекции, повторные охлаждения, особенно действие влажного холода, неблагоприятные условия труда и быта, травмы, злоупотребление алкоголем.
Патогенез. В патогенезе ХГН основная роль отводится иммунным нарушениям, вызывающим хронический воспалительный процесс в клубочках и тубулоинтерстициальной ткани почек, которые повреждаются ИК, состоящими из антигена, антител и комплемента. Комплемент оседает на мембране в зоне локализации комплекса аутоантиген-аутоантитело. Далее происходит миграция нейтрофилов к базальной мембране. При разрушении нейтрофилов выделяются лизосомные ферменты, усиливающие повреждение мембраны. Б.И. Шулутко (1990) в схеме патогенеза ГН приводит следующие варианты: 1) пассивный занос ИК в клубочек и их осаждение; 2) циркуляция антител, реагирующих со структурным антигеном; 3) вариант реакции с фиксированным ан тителом самой базальной мембраны (ГН с антительным механиз мом) .
Образующиеся при участии комплемента комплексы антигена с антителом могут некоторое время циркулировать в крови. Затем, попадая в клубочки, начинают фильтроваться (в этом случае играют роль их размеры, растворимость, электрический заряд и т.д.). ИК, которые застревают в клубочковом фильтре и не удаляются из почки, вызывают в дальнейшем повреждение почечной ткани и приводят к хроническому течению иммунно-воспалительного процесса. Хроническое течение процесса обусловливается постоянной выработкой аутоантител к антигенам базальной мембране капилляров.
В другом случае антигеном может являться сама базальная мембрана клубочка, которая, в результате повреждения ранее химическими или токсическими факторами обретает антигенные свойства. В этом случае антитела вырабатываются непосредственно к мембране, вызвая тяжелое течение болезни (антительный гломерулонефрит).
Кроме иммунных механизмов, в процессе прогрессирования ХГН принимают участие и неиммунные механизмы, среди которых следует упомянуть повреждающее действие протеинурии на клубочки и канальцы, снижение синтеза простагландинов, внутриклубочковую гипертензию, артериальную гипертенизию, избыточное образование свободных радикалов и нефротоксическое действие гиперлипидемии . Одновременно происходит активация свертывающей системы крови , что усиливает коагулирующую активность и отложение фибрина в зоне расположения антигена и антитела. Выделение тромбоцитами, фиксированными в месте повреждения мембраны, вазоактивных веществ усиливает процессы воспаления. Длительный воспалительный процесс, текущий волнообразно (с периодами ремиссий и обострений), приводит, в конце концов, к склерозу, гиалинозу, запустеванию клубочков и развитию хронической почечной недостаточности.
Патолого-анатомическая картина .При хроническом гломерулонефрите все структурные изменения (в клубочках, канальцах, сосудах и др.) в конечном итоге приводят к вторичному сморщиванию почек. Почки постепенно уменьшаются (из-за гибели почечных нефронов) и уплотняются.
Микроскопически выявляются фиброз, запустение и атрофия клубочков; уменьшение функционирующей почечной паренхимы, часть сохранившихся клубочков гипертрофированы.
По данным В.В. Серова (1972), в строме почек развиваются отек, клеточная инфильтрация, склероз. В мозговом веществе на месте погибших нефронов появляются очаги склероза, которые по мере прогрессирования заболевания сливаются между собой и образуют обширные рубцовые поля.
Классификация хронического гломерулонефрита.
В нашей стране наибольшим признанием пользуется клиническая классификация, предложенная Е. М. Тареевым, согласно которой различают
клинические варианты
латентный (с изолированным мочевым синдромом),
гематурический (болезнь Берже),
гипертонический,
нефротический и смешанный ГН.
фазы - обострение (появление остронефритического или нефротического синдрома), ремиссия;
осложнения:
острая почечная недостаточность
острая почечная гипертензивная энцефалопатия (преэклампсия, эклампсия)
острая сердечная недостаточность (левожелудочковая с приступами сердечной астмы, отеком легких, тотальная)
хроническая почечная недостаточность
хроническая сердечная недостаточность
ретинопатия
Морфологическая классификация (Серов В.В. и соавт., 1978, 1983) включает восемь форм ХГН
диффузный пролиферативный гломерулонефрит
гломерулонефрит с полулуниями
мезангиопролиферативный гломерулонефрит
мембранозный гломерулонефрит
мембранопролиферативный (мезангиокапиллярный) гломерулонефрит
фокально-сегментарный гломерулосклероз
фибропластический гломерулонефрит
В качестве самостоятельной формы выделяют подострый (злокачественный, быстропрогрессирующий), экстракапиллярный гломерулонефрит.
Клиника. В зависимости от преобладания того или иного признака выделяют различные клинические варианты.
Самой частой клинической формой является латентный ГН (50-60%). Латентный ГН - это своеобразное скрытое течение хронического ГН, неосознаваемое больными, без отеков и гипертонии, больные десятилетиями сохраняют трудоспособность, так как латентный ГН может протекать долго, вплоть до развития ХПН. Данная форма проявляется лишь незначительно выраженным мочевым синдромом при отсутствии экстраренальных признаков заболевания.
Болезнь обнаруживается при случайном обследовании, диспансеризации, когда выявляют изолированную умеренную протеинурию или гематурию. При этом возможны невысокая АГ и небольшие преходящие отеки, не привлекающие внимание больных.
Гипертонический ГН встречается в среднем у 12-22% больных ХГН. Ведущим клиническим признаком является артериальная гипертензия. Данный вариант характеризуется длительным, медленным течением, в начале заболевания нет отеков и гематурии. Болезнь может обнаруживаться случайно при медосмотрах, направлении на санаторно-курортное лечение. В анализах мочи обнаруживается незначительная протеинурия, цилиндрурия на фоне хорошо переносимого периодически повышаемого артериального давления. Постепенно гипертония становится постоянной, высокой, особенно повышается диастолическое давление. Развиваются гипертрофия левого желудочка сердца, изменения сосудов глазного дна. Течение болезни медленное, но неуклонно прогрессирующее и переходящее в хроническую почечную недостаточность.
Артериальное давление резко повышается при развитии почечной недостаточности. Присоединяющаяся ретинопатия является важным признаком ХГН, при этом наблюдаются сужение, извитость артериол, отечность диска зрительного нерва, кровоизлияния по ходу сосудов, в тяжелых случаях - отслойка сетчатки, нейроретинопатия. Больные жалуются на головные боли, нарушение зрения, боли в области сердца, часто по типу стенокардии.
При объективном исследовании выявляется гипертрофия левого желудочка. У больных с длительным течением заболевания обнаруживаются явления ишемии миокарда, нарушении ритма сердца.
В общем анализе мочи – небольшая протеинурия, иногда микрогематурия, цилиндрурия, постепенно снижается относительная плотность мочи. ХПН формируется в течение 15-25 лет.
Гематурическая ХГН. В клинике - рецидивирующая гематурия различной степени и минимальная протеинурия (менее 1г/сут). Экстраренальная симптоматика отсутствует. ХПН развивается у 20-40% в течение 15-25 лет.
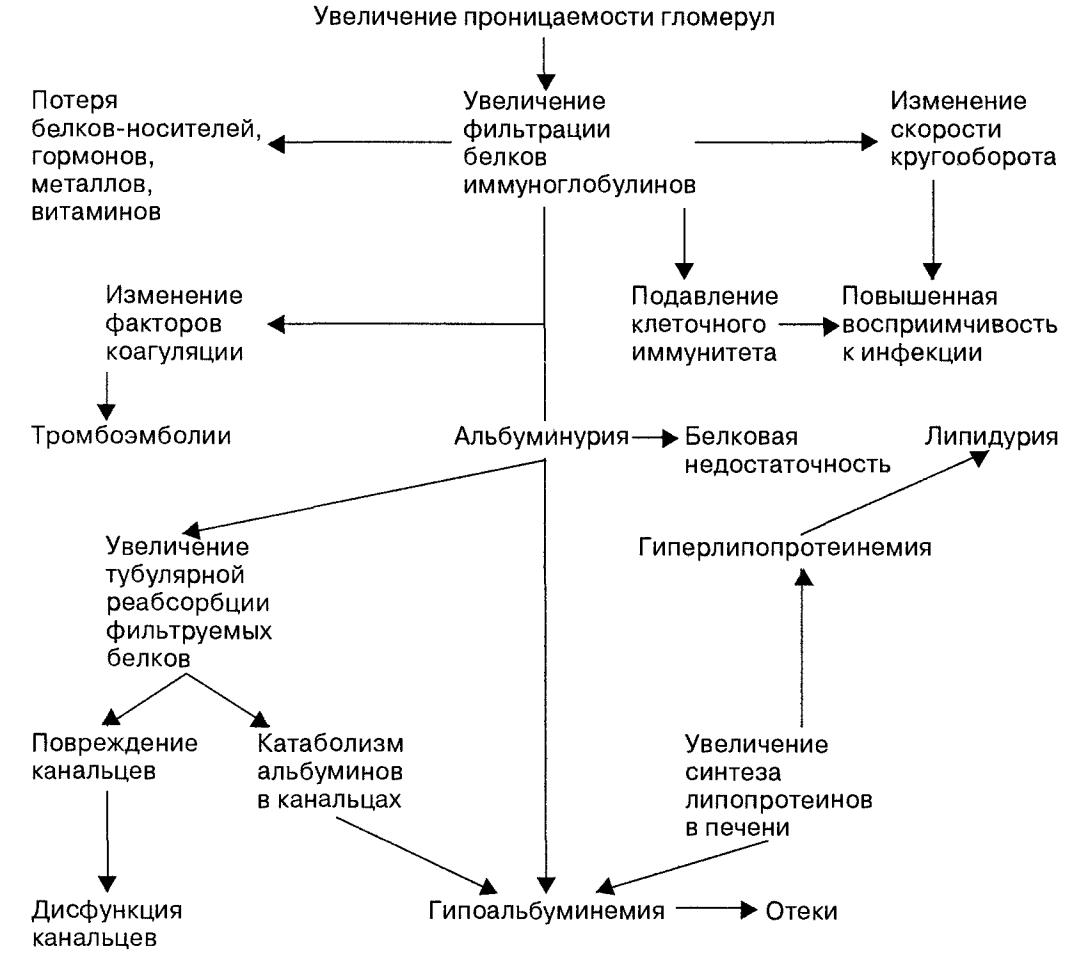
Нефротический ГН встречается с той же частотой, что и гипертонический ГН. Нефротический ГН - это ГН с полисиндромной симптоматикой, иммунологической реакцией в почках, дающей начало выходу с мочой фактора, реализующего положительный волчаночный тест. Протеинурия бывает значительной, более 3,5 г/сут., но в более поздних стадиях при понижении почечной функции обычно уменьшается . Одно лишь наличие массивной протеинурии стало определяющим признаком нефротического синдрома, так как это означает наличие скрытого поражения почек и является признаком повреждения клубочков. НС развивается при длительном повышении проницаемости базальной мембраны клубочков для белков плазмы и избыточной фильтрации их, превосходящей реабсорбционные возможности канальцевого эпителия, в результате возникает структурная перестройка гломерулярного фильтра и канальцевого аппарата.
В начале болезни это компенсаторная перестройка, затем развивается реабсорбционная недостаточность канальцев в отношении белка, что ведет к дальнейшему повреждению клубочков, канальцев, изменениям интерстиция и сосудов почек. В крови выявляют ся гипопротеинемия, гипоальбуминемия, гиперглобулинемия, ги перлипидемия, гиперхолестеринемия, гипертриглицеридемия и гиперфибриногенемия. Течение заболевания медленное или быстро прогрессирующее с исходом в ХПН, в связи с гиперкоагуляцией может сопровождаться тромботическими осложнениями.
Кожные покровы у больных с нефротической формой ХГН бледные, сухие. Лицо одутловатое, отеки на голенях, стопе. Больные адинамичны, заторможены. В случае тяжелого нефротического синдрома наблюдаются олигурия, отеки всего тела с наличием жидкости в плевральных полостях, перикарде и брюшной полости.
Значительные нарушения белкового обмена, снижение иммунитета приводят к тому, что больные этой формой особенно чувствительны к различной инфекции.
Смешанный хронический ГН соответствует характеристике классического отечно-гипертонического нефрита с отеками (Брайта), АГ, значительной протеинурией. Одновременное наличие гипертонии и отеков обычно говорит о далеко зашедшем поражении почек. Эта форма отличается наиболее тяжелым течением, неуклонным прогрессированием и достаточно быстрым развитием почечной недостаточности, ХПН формируется в течение 2-5 лет.
Терминальный гломерулонефрит - конечная стадия любой формы ХГН, эта форма обычно рассматривается как стадия хронической почечной недостаточности.
Условно можно выделить период компенсации, когда больной, оставаясь работоспособным, предъявляет жалобы лишь на слабость, утомляемость, снижение аппетита или же может оставаться совершенно здоровым. Артериальное давление высокое, особенно диастолическое. Характерны полиурия, изостенурия, незначительная протеинурия, «широкие» цилиндры».
Морфологически имеется вторично сморщенная почка , нередко трудноотличимая от первично сморщенной при злокачественной гипертонической болезни.
В качестве самостоятельной формы выделяют подострый (злокачественный) гломерулонефрит - быстро прогрессирующий гломерулонефрит , характеризующийся сочетанием нефротического синдрома с АГ и быстрым появлением почечной недостаточности.
Начало острое, упорные отеки типа анасарки, характерны значительная холестеринемия, гипопротеинемия, стойкая, выраженная протеинурия. Быстро развивается азотемия, анемия. АД очень высокое, выраженная ретинопатия сетчатки вплоть до отслойки.
Быстропрогрессирующий нефрит можно заподозрить, если уже в начале заболевания на фоне общего тяжелого состояния больных повышено содержание креатинина, холестерина в сыворотке и артериальное давление, отмечается низкая относительная плотность мочи. Особенностью этой формы ГН является уникальная иммунная реакция, в которой в качестве антигена выступает собственная базальная мембрана.
Морфологически обнаруживается пролиферативный гломерулонефрит с фибринозно-эпителиальными полулуниями, которые могут развиваться уже спустя неделю. Одновременно снижается и концентрационная функция (за счет канальцево-интерстициального поражения). Больные погибают через 6-18 месяцев от начала заболевания.
Таким образом, клиническая классификация ХГН применяется в повседневной практике. Однако возросшее значение морфологического метода исследования для диагностики и прогноза ХГН требует знакомства и с морфологической характеристикой заболевания (см выше).
Самой частой морфологической формой ХГН (около 50%) является мезангиопролиферативный ГН , для которого характерно отложение иммунных комплексов, комплемента в мезангии н под эндотелий капилляров клубочка. Клинически этому варианту свойственны ОГН, IgА - нефропатия (болезнь Берже), реже встречаются нефротическая и гипертоническая формы. Заболевание возникает в молодом возрасте, чаще у мужчин. Характерным симптомом является стойкая гематурия. Повышение АД в начале заболевания бывает редко. Течение этой формы ГН доброкачественное, больные живут долго. IgА-нефропатия – один из вариантов мезангиопролиферативного гломерулонефрита, характеризующийся макро- и микрогематурией, обострения обычно связаны с перенесенной инфекцией. Отеков и гипертензии не бывает. При иммунофлюоресценции специфическим является выявление отложений в мезангии Ig А.
Мембранозный, или иммунокомплексный ГН , встречается примерно у 5% больных. При иммуногистологическом исследовании в капиллярах клубочков обнаруживаются отложения IgG, IgМ, комплемента (С 3 фракция) и фибрина. Клиническое течение сравнительно медленное с изолированной протеинурией или нефротическим синдромом. Этот вариант ГН менее доброкачественный, почти у всех больных уже в самом начале заболевания выявляется стойкая протеинурия.
Мембранопролиферативный (мезангиокапилл ярный) ГН встречается у 20% больных. При этой форме ГН поражается мезангий и эндотелий базальной мембраны, в капиллярах клубочков находят отложения IgА, IgG, комплемента, обязательны изменения эпителия канальцев. Заболевание обычно начинается в детстве, женщины болеют чаще мужчин в 1,5-2 раза. В клинической картине чаще выявляются нефротический синдром с выраженной протеинурией и гематурией. Эта форма ГН всегда прогрессирует. Нередко заболевание начинается с острого нефротического синдрома.
Особенностью этой формы является гипокомплементемия, которая не наблюдается при других морфологических формах, кроме ОГН.
Причинами, приводящими к мембранопролиферативному ГН могут быть вирусы, бактериальная инфекция, вирус гепатита А, легочный туберкулез, генетические факторы и гнойные заболевания (остеомиелит, хронические гнойные заболевания легких и др.).
ГН с минимальными изменениями (липоидный нефроз) обусловлен повреждением «малых отростков» подоцитов. Чаще встречается у детей, в 20% случаев у молодых мужчин. В эпителии канальцев и в моче обнаруживаются липиды. Иммунных отложений в гломерулах не выявляется. Отмечается склонность к рецидиву со спонтанными ремиссиями и хорошим эффектом от применения глюкокортикоидной терапии. Прогноз, как правило, благоприятный, функция почек длительное время остается сохраненной.
Фокальный гломерулярный склероз - разновидность липоидного нефроза, он начинается в юкстамедуллярных нефронах, в капиллярах клубочков находят IgМ. У 5-12% больных, чаще у детей, клинически выявляются протеинурия, гематурия, гипертония. Клинически отмечается выраженный нефротический синдром, устойчивый к лечению стероидами. Течение болезни прогрессирующее, завершается развитием ХПН.
Фибропластический ГН - диффузная форма ХГН - в своем течении завершается склерозированием и фибропластическим процессом всех клубочков.
Фибропластические изменения в клубочках сопровождаются дистрофией, атрофией канальцевого эпителия и склерозом интерстициальной ткани.
Диагноз ГН основывается на оценке данных анамнеза, АГ и изменений мочи.
Следует помнить о возможном длительном скрытом течении ГН.
Диагностика гломерулонефрита невозможна без лабораторного обследования. Оно включает
общий анализ мочи, подсчет суточной потери белка,
протеинограмму, определение липидов крови, содержания в крови креатинина, мочевины, электролитов,
пробы Зимницкого, Реберга,
иммунограмму,
исследование глазного дна,
экскреторную урографию,
радионуклидное исследование почек,
компьютерную томографию,
пункционную биопсию почек
Дифференциальная диагностика . Легко поставить диагноз, когда имеются точные сведения о перенесенном остром нефрите или когда на лицо типичные симптомы различных форм, характерных для хронического нефрита.
Весьма существенным является отграничение ХГН от гипертонич еской болезни . При ХГН изменения в моче появляются задолго до развития АГ, для ХГН характерны менее выраженная гипертрофия сердца, меньшая склонность к гипертоническим кризам.
Во многих случаях ХГН трудно отличить от хронического пиелонефрита . В пользу последнего говорят сведения о перенесенной инфекции мочевых путей, дизурические явления, боли в пояснице, периоды повышения температуры. В моче при пиелонефрите обнаруживаются бактериурия и лейкоцитурия.
ХГН с нефротическим синдромом следует дифференцировать от амилоидоза почек . Диагноз амилоидоза ставят на основании следующих признаков: перенесенный или существующий туберкулезный, гнойный или другой воспалительный процесс (артрит, хрониосепсис), нагноительные заболевания легких, злокачественные образования, наличие амилоидоза в других органах. Ценными диагностическими методами являются биопсия почек и нахождение амилоида в слизистой полости рта или в прямой кишке.
При нефрите, когда на первом месте стоит гематурия необходимо отграничивать его от туберкулеза почек . При малейшем сомнении, тщательно исследовать мочу – в осадке методом флотации можно обнаружить микобактерии туберкулеза.
Болезни Гудпасчера и Вегенера протекают с инфильтрациями в легких, массивным кровохарканьем, нефритом, поражением хрящевой ткани гортани и верхних дыхательных путей, нефритом.
Лечение.
Лечение ХГН должно быть комплексным и состоит из диеты, лекарственной терапии и санаторно-курортного лечения. В период обострения необходима госпитализация больных.
При достаточной функции почек показано некоторое ограничение белков (в пределах 1 г/кг массы тела), в случае развития АГ - ограничение поваренной соли, при отеках - ограничение соли и воды. Основными видами лечения ХГН являются патогенетическое и симптоматическое.
Медикаментозная симптоматическая терапия .
Хронический нефрит с латентным течением. При этой форме с протеинурией менее 1 г/сут. и незначительной гематурией (до 5-8 в поле зрения), сохраненной функцией почек активная терапия не показана. Можно назначить курантил, трентал, делагил курсами по 2-3 месяца при протеинурии более 1-2 г белка показаны трентал, индометацин (150 мг/сут).
Гематурический нефрит - медленно прогрессирующая форма, также не требующая активной терапии. Назначают димефосфан 15 % раствор в течение месяца (мембраностабилизатор), делагил по 0,25г х 2 раза в день в течение месяца, витамин Е (α-токоферол ацетат) по 50мг 2 раза в сутки в течение месяца; индометацин, вольтарен 2мг/кг в течение 2–4 месяцев; курантил или трентал.
Имеются сообщения об успешном лечении урокиназой и антикоагулянтами непрямого действия.
Хронический нефрит гипертонического типа - медленно прогрессирующая форма нефрита. Артериальная гипертония связана с нарушением кровоснабжения в почках, поэтому показаны препараты, нормализующие почечную гемодинамику , в первую очередь курантил (225-400 мг/сут), длительно, годами - трентал, никотиновая кислота, β - блокаторы, антагонисты кальция, диуретики. Ингибиторы АПФ обладают антипротеинурическим и нефропротективным действием, т.к., снижая внутриклубочковую гиперфильтрацию и гипертензию, замедляют темпы прогрессирования ХПН.
Хронический ГН нефротического типа без гипертонии и признаков почечной недостаточности всегда требует активной терапии. Глюкокортикоиды показаны при гиповолемическом варианте с высокой активностью ренина плазмы, назначаются цитостатики или применяется четырехкомпонентная схема лечения.
При гиперлипидемии ограничивают употребление в пищу продуктов, богатых холестерином и насыщенными жирами. Назначают ловастатин.
Для нефротического синдрома характерна гиперкоагуляция, возможен тромбоз почечных вен, поэтому назначают антикоагулянты.
Препараты патогенетической терапии - кортикостероиды, цитост атики, гепарин, плазмаферез (методы агрессивной терапии) нарушают гомеостатические процессы, их назначают, когда очевидна роль иммуновоспалительных процессов и процессов внутрисосудистой коагуляции в прогрессировании заболевания, т.е. когда имеется высокая активность почечного процесса.
Общими показаниями для назначения глюкокортикоидов при нефритах являются выраженная активность почечного процесса , наличие нефротического синдрома без выраженной гипертонии и гематурии; морфологически - минимальные изменения клубочков, мезангиопролиферативный и мембранозный нефрит.
Схема лечения нефрита: при высокой активности ХГН используют так называемуючетырехкомпонентную схему, включающую цитостатик, преднизолон, гепарин и курантил: доза преднизолона 0,5-0,8-1 мг/кг массы и тела в течение 8 недель с последующим медленным снижением дозы в течение 8 недель и назначением поддерживающей дозы 10мг/сутки еще в течение 6 месяцев.
Есть так называемая альтернирующая схема - прием преднизолона в течение 3-4 дней с последующим четырехдневным перерывом (в педиатрии).
При высокой активности нефритов применяют ударные дозы ГК - «пульс-терапию» - внутривенное введение 1000 мг метил-преднизолона или преднизолона 3 дня подряд в растворе хлорида натрия, медленно капельно в течение 10-20 мин.
Побочные действия глюкокортикоидной терапии - синдром Иценко-Кушинга, стероидная гипертония, глюкозурия, остеопороз, язвенное поражение желудочно-кишечного тракта с кровотечениями.
Иммуносупрессивные средства . Используется их влияние на иммунокомпетентные клетки - этоазатиоприн, циклофосфамид (ЦФА), хлорамбуцил, антилимфоцитарный глобулин (применяется только при трансплантации почек), циклоспорин (подавляет функцию Т-лимфоцитов).
Гепарин оказывает воздействие на процессы локальной внутриклубочковой внутрисосудистой коагуляции.Дозу 10000-15000ЕД делят на 3-4 введения, она считается адекватной, если спустя 4-5 ч после подкожного введения гепарина время свертываемости крови увеличивается в 2-3 раза по сравнению с исходным, тромбиновое время - в 2 раза.
Курантил стимулирует выработку в сосудистой стенке мощного антиагреганта и вазодилататора - простациклина, при этом повышается экскреция с мочой простагландина Е2, улучшаются показатели почечной гемодинамики, применяют его при гипертоническом и латентном нефрите (4-10 мг/кг в сут).
Ацетилсалициловая кислота является ингибитором фермента простагландинсинтетазы. При активации гемостаза синтез тромбоксана в тромбоцитах преобладает над синтезом простациклина в сосудистой стенке. Доза 0,25-0,5 г/сут.
Целесообразно сочетание препарата с курантилом или тренталом (0,2 - 0,3 г/сут.). Эта комбинация в 3 раза увеличивает продолжительность «жизни почек».
Перспективные антиагреганты - тиклид (самый мощный), селективные ингибиторы синтеза тромбоксана (дазоксибен) и синтетические аналоги простациклина (простенон, простин).
Нестероидные противовоспалительные препараты - салицилаты, пиразолоновые препараты, производные органических кислот индолуксусной (индометацин, метиндол, сулиндак); пропионовый (бруфен, напроксен); фенилуксусной (вольтарен).
НПВС (альтернатива преднизолону при малой клинической активности ХГН). Индометацин следует назначать больным с протеинурией, у которых сохранена функция почек и умеренно выражен нефротический синдром.
Осложнения от приема индометацина - диспепсия, боли в животе, тошнота, рвота, головная боль, депрессия. Локальное почечное действие препарата может снижать клубочковую фильтрацию, повышать уровень креатинина в крови, уменьшать почечный кровоток, повышать АД.
Плазмаферез применяется для лечения быстро прогрессирующего ГН, а также нефритов, связанных с системными заболеваниями. В 1968 г. Kincaiol Smith предложила четырехкомпонентную схему: преднизолон, цитостатики, антикоагулянты и антиагреганты (дипиридомол по 400 мг/сут).
Лечение быстропрогрессирующего ГН должно быть активным, своевременным, так как при развитии анурии лечение почти всегда безуспешно. Применяют преднизолон в сочетании с цитостатиками, эффективность в 20% случаев (перорально). В настоящее время применяют более сложные схемы лечения. Например, Cameron начинает лечение с 3-х внутривенных курсов «пульс терапии» метилпреднизолона с последующим переходом на прием преднизолона внутрь.
В первый же день лечения назначают азатиоприн 2 мг/кг/сут. и дипиридамол 10 мг/кг/сут., затем присоединяют гепарин, сроки лечения 3-6 месяцев.
Эффективно лечение плазмаферезом.
Доказано благоприятное влияние сухого и жаркого климата на функцию почек и сердечно-сосудистой системы при ХГН. Санаторно-курортное лечение показано больным латентным нефритом с умеренным нефротическим синдромом без признаков почечной недостаточности (Байрам-Али, Ялта, Янган-Тау).
Прогноз. В целом ХГН является неблагоприятно текущим заболеванием, которое в сравнительно молодом возрасте приводит к инвалидности, ХПН и смерти. Быстрое появление нефротического синдрома и АГ ухудшают течение и прогноз. Достаточно медленным течением характеризуется мембранозный, мезангио-пролиферативный и ГН с минимальными изменениями. Менее благоприятны диффузный фибропластический и очаговый гломерулосклероз.
В итоге различных форм ХГН развивается вторично сморщенная почка, при этом большинство клубочков полностью склерозированы, единичные оставшиеся гломерулы компенсаторно гипертрофированы, но функционально неполноценны. Развивается хроническая почечная недостаточность, требующая непрерывного врачебного наблюдения и лечения.
 Гломерулонефрит
– это двустороннее поражение почек , как правило, аутоиммунной природы. Название патологии происходит от термина «гломерула» (синоним - клубочек
), который обозначает функциональную единицу почки. Это означает, что при гломерулонефрите поражаются основные функциональные структуры почек, вследствие чего быстро развивается почечная недостаточность .
Гломерулонефрит
– это двустороннее поражение почек , как правило, аутоиммунной природы. Название патологии происходит от термина «гломерула» (синоним - клубочек
), который обозначает функциональную единицу почки. Это означает, что при гломерулонефрите поражаются основные функциональные структуры почек, вследствие чего быстро развивается почечная недостаточность .Статистика по гломерулонефриту
На сегодняшний день гломерулонефритом страдает от 10 до 15 взрослых пациентов на 10 000 человек. По частоте выявления среди всех патологий почек это заболевание занимает 3 место. Гломерулонефрит может быть диагностирован среди пациентов любой возрастной группы, но наиболее часто болезнь встречается у людей, не достигших 40 лет.Среди мужского населения это заболевание выявляется в 2 – 3 раза чаще. У детей, среди всех приобретенных почечных болезней, гломерулонефрит занимает 2 место. По данным статистики, эта патология выступает в роли самой частой причины инвалидности , которая развивается из-за хронической почечной недостаточности. Примерно у 60 процентов больных острым гломерулонефритом развивается гипертония . У детей в 80 процентах случаев острая форма этой болезни провоцирует различные сердечно-сосудистые нарушения.
В последнее время частота диагностирования гломерулонефрита среди жителей разных стран увеличивается. Это объясняется ухудшением экологической обстановки, а также общим снижением иммунитета среди населения, которое является следствием несоблюдения рекомендаций по здоровому образу жизни.
Причины гломерулонефрита
 На сегодняшний день гломерулонефрит принято считать аутоиммунным заболеванием. В основе его развития лежит иммунокомплексное поражение почек, которое развивается после перенесенной бактериальной или вирусной инфекции . Поэтому гломерулонефрит также называется простудным нефритом или постинфекционной болезнью почек. Эти названия отражают патогенез заболевания - почки поражаются, после того как человек перенес какое-либо инфекционное заболевание. Однако, также провоцировать развитие гломерулонефрита могут лекарственные препараты, токсины.
На сегодняшний день гломерулонефрит принято считать аутоиммунным заболеванием. В основе его развития лежит иммунокомплексное поражение почек, которое развивается после перенесенной бактериальной или вирусной инфекции . Поэтому гломерулонефрит также называется простудным нефритом или постинфекционной болезнью почек. Эти названия отражают патогенез заболевания - почки поражаются, после того как человек перенес какое-либо инфекционное заболевание. Однако, также провоцировать развитие гломерулонефрита могут лекарственные препараты, токсины.Механизм развития гломерулонефрита
Изначально в организм попадает инфекция, которая может являться причиной ангины , бронхита, пневмонии или других заболеваний дыхательных путей. Патогенный микроорганизм, в данном случае бета-гемолитический стрептококк , воспринимается организмом как чужеродное тело (по-научному - как антиген ). Следствием этого является выработка собственным организмом антител (специфических белков ) против данных антигенов. Чем дольше инфекция находится в организме, тем больше антител вырабатывает организм. Впоследствии антитела соединяются с антигенами, формируя иммунные комплексы. Изначально данные комплексы циркулируют в кровеносном русле, но затем постепенно оседают на почках. Мишенью для иммунных комплексов является мембрана нефрона.Оседая на мембранах, иммунные комплексы активируют систему комплимента и запускают каскад иммунологических реакций. В результате этих реакций на мембране нефрона оседают различные иммунокомпетентные клетки, которые повреждают ее. Таким образом, нарушаются основные функции почки - фильтрация, всасывание и секреция.
Патогенез (механизмы образования
) условно можно выразить в следующей схеме - инфекция – выработка организмом антител – активация системы комплемента – выход иммунокомпетентных клеток и оседание их на базальной мембране – образование
инфильтрата из нейтрофилов и других клеток – поражение базальной мембраны нефрона – нарушение функции почек.
Причинами развития гломерулонефрита являются:
- ангины и другие стрептококковые инфекции;
- медикаменты;
- токсины.
Данная причина гломерулонефрита является самой частой, поэтому чаще всего используется термин постстрептококковый гломерулонефрит. Причинами постстрептококкового гломерулонефрита являются патогенные штаммы стрептококков группы А. Среди них особенное внимание заслуживает бета-гемолитический стрептококк. Это грамположительный, неподвижный микроорганизм, который встречается повсеместно. В определенной концентрации он находится на слизистых оболочках человека. Главным путем передачи является аэрогенный (воздушно-капельный ) и пищевой путь. Данный микроорганизм продуцирует множество токсинов, а именно дезоксирибонуклеазу, гемолизин, стрептокиназу А и В, стрептолизин, гиалуронидазу. Также он обладает обширным антигенным комплексом. Именно благодаря своей антигенной структуре и продукции токсинов по медицинской значимости стрептококки занимают второе место после стафилококка .
Самым частым заболеванием, которое вызывается стрептококк, является ангина или тонзиллофарингит. Это острое инфекционное заболевание с поражением слизистой оболочки и лимфатической ткани (миндалин ) глотки. Начинается оно внезапно с резкого повышения температуры тела до 38 – 39 градусов. Основными симптомами являются боль в горле , общие симптомы интоксикации , покрытие миндалин гнойным налетом желтовато-белого цвета. В крови отмечается лейкоцитоз , повышение СОЭ (скорость оседания эритроцитов ) , появление С-реактивного белка. В период болезни регистрируются положительные бактериологические тесты. Сама по себе ангина редко представляет опасность, больше всего она опасна своими осложнениями. Основными осложнениями стрептококковой ангины являются постстрептококковый гломерулонефрит, токсический шок, ревматическая лихорадка.
Однако, для постстрептококкового гломерулонефрита недостаточно одного эпизода ангины. Как правило, необходимы множественные эпизоды заболевания или так называемая рецидивирующая стрептококковая ангина. В этом случае постепенно происходит сенсибилизация (повышенная чувствительность ) организма антигенами стрептококка и выработка антител. После каждого эпизода болезни происходит повышение титров (концентрации ) противострептококковых антител. В то же время, у детей крайне редко возможно развитие гломерулонефрита после единичного эпизода ангины.
Дифтерия
Дифтерией называется острое инфекционное заболевание, которое протекает с преимущественным поражением слизистой оболочки носоглотки. Возбудителем дифтерии является дифтерийная палочка или палочка Леффлера. Данный микроорганизм обладает мощными патогенными свойствами, а также продуцирует экзотоксин. Высвобождаясь в кровеносное русло, экзотоксин разносится с током крови по всему организму. Он способен поражать сердце , нервную систему, мышцы. При дифтерии также поражаются почки. Однако чаще всего поражаются не клубочки, а канальцы почек. Таким образом, наблюдается картина нефроза, а не гломерулонефрита. Острый гломерулонефрит наблюдается при гипертоксической (молниеносной
) форме дифтерии. Клинически он проявляется отеками, гематурией (кровью в моче
) , резким снижением суточного диуреза (общего количества выделяемой мочи
).
Вирусы
Вирусная инфекция также играет важную роль в развитии гломерулонефрита. Ранее перенесенное вирусное заболевание является второй по частоте (после стрептококковой инфекции
) причиной гломерулонефрита. Чаще всего развитие гломерулонефрита провоцируют такие вирусы как аденовирусы, ECHO, вирус Коксаки. В качестве антигенов выступает сложная структура вирусов. Также гломерулонефрит у детей может быть следствием ветряной оспы (ветрянки
) или эпидемического паротита (свинки
) .
Медикаменты
В настоящее время все чаще встречается лекарственное поражение почек. Так, некоторые лекарства обладают нефротоксичным действием, что означает их избирательность к почкам. Среди таких лекарств особое внимание привлекают сульфаниламиды и препараты пенициллинового ряда. К первой категории препаратов относятся сульфатиазол, сульгин, сульфацил-натрий, а ко второй – D-пеницилламин и его производные. Сульфаниламидные препараты могут поражать различные структуры почек с дальнейшим развитием обструктивной уропатии (заболевания, при котором нарушен ток мочи
) или гемолитической почки.
Однако, первым по значимости механизмом появления отеков является протеинурия. Потеря белков организмом ведет к выходу жидкости из кровеносного русла и пропитыванию тканей этой жидкостью (то есть к формированию отеков ). В норме альбумины (белки с высокой молекулярной массой ) крови удерживают в сосудах жидкость. Но при гломерулонефрите происходит массивная потеря этих белков с мочой, вследствие чего их концентрация в сыворотке крови падает. Чем меньше альбуминов остается в крови, тем больше жидкости переходит из кровеносного русла в ткани, и тем массивнее отеки.
Гломерулонефрит проявляется не только внешними признаками, но и отклонениями со стороны анализа крови и анализа мочи . И если изменения со стороны крови пациент не может определить, то некоторые отклонения в анализе мочи видны невооруженным глазом.Лабораторные признаки гломерулонефрита
Признак | Проявления |
Гематурия (кровь в моче ) | Является обязательным симптомом острого гломерулонефрита. Она может быть двух видов - макро и микро. Почти у половины больных наблюдается макрогематурия, при которой кровь в моче видна невооруженным глазом. У остальных пациентов отмечается микрогематурия, при которой кровь в моче можно выявить только лабораторным методом. |
Протеинурия (белок в моче ) | Также является обязательным симптомом гломерулонефрита. Выраженность этого лабораторного синдрома зависит от формы заболевания. Так, при гломерулонефрите с нефротическим синдромом протеинурия составляет более 3,5 граммов в сутки и осуществляется, преимущественно, за счет альбуминов. При нефритическом синдроме секреция белка с мочой составляет менее 3,5 граммов. |
Лейкоцитурия (лейкоциты в моче ) | Данный лабораторный признак отмечается более чем у половины больных. В основном проявляется в острый период болезни. |
Цилиндрурия (присутствие в моче цилиндров ) | Цилиндрами называются вещества, сформированные из клеток крови. Чаще всего выявляются лейкоцитарные и эритроцитарные цилиндры. |
Синдромы при гломерулонефрите
 В зависимости от формы гломерулонефрита в его клинической картине могут преобладать те или иные синдромы. Основными синдромами в кадре гломерулонефрита являются нефритический и нефротический синдром.
В зависимости от формы гломерулонефрита в его клинической картине могут преобладать те или иные синдромы. Основными синдромами в кадре гломерулонефрита являются нефритический и нефротический синдром.Нефритический синдром
Нефритический синдром – это симптомокомплекс, который встречается при диффузно пролиферативном и экстракапиллярном гломерулонефрите. Начало нефритического синдрома всегда острое, что отличает его от других синдромов при гломерулонефрите.Симптомами нефритического синдрома являются:
- кровь в моче (гематурия ) – возникает внезапно и чаще всего макроскопическая, то есть видна невооруженным глазом;
- белок в моче (протеинурия ) – менее 3 граммов в сутки;
- снижение суточного диуреза - вплоть до олигурии (суточный объем мочи менее 500 миллилитров ) или даже до анурии (мене 50 миллилитров мочи в сутки );
- задержка жидкости в организме и формирование отеков – обычно умеренной степени и не так выражено, как при нефротическом синдроме;
- резкое снижение почечной фильтрации и развитие острой почечной недостаточности.
Нефротический синдром
Нефротический синдром – это симптомокомплекс, для которого характерен белок в моче, снижение концентрации белка в крови и выраженные отеки. Развитие нефротического синдрома, как правило, постепенное и не такое бурное как при нефритическом синдроме.Самым ярким и выраженным признаком нефротического синдрома является протеинурия или же белок в моче. Суточная потеря белка составляет более 3,5 граммов, что обозначает массивную потерю белков организмом. При этом протеинурия реализуется преимущественно за счет альбуминов, белков с высокой молекулярной массой. Так, сыворотка крови человека содержит два вида белков (две фракции
) - альбумины и глобулины. Первая фракция – это белки с высокой плотностью, которые больше всего удерживают воду в сосудистом русле, то есть поддерживают онкотическое давление.
Вторая фракция белков, участвует в поддержании иммунного ответа и не оказывает такого влияния на онкотическое давление, как первая. Таким образом, именно альбумины удерживают воду в кровеносном русле. Поэтому, когда они в большом количестве выводятся с мочой, вода из кровеносного русла выходит в ткани. Это и является основным механизмом формирования отеков. Чем больше альбуминов теряется, тем массивнее отеки. Именно поэтому при нефротическом синдроме формируется такая отечность.
Вторым признаком нефротического синдрома является гипоальбуминемия и гиперлипидемия. Первый признак обозначает пониженную концентрацию белков в крови, а второй повышенную концентрацию липидов (жиров ) в крови.
Виды гломерулонефрита
 Клиническая картина, а также скорость, с которой развиваются симптомы, зависит от вида гломерулонефрита. Так, по клинической картине различают острый и хронический гломерулонефрит. По морфологическим критериям выделяют мембранозно-пролиферативный, мембранозный, быстропрогрессирующий гломерулонефрит.
Клиническая картина, а также скорость, с которой развиваются симптомы, зависит от вида гломерулонефрита. Так, по клинической картине различают острый и хронический гломерулонефрит. По морфологическим критериям выделяют мембранозно-пролиферативный, мембранозный, быстропрогрессирующий гломерулонефрит.Острый гломерулонефрит
Классически острый гломерулонефрит развивается через одну – две недели после перенесенного инфекционного заболевания. Так, сначала человек заболевает тонзиллофарингитом (ангиной ). Он жалуется на боли в горле, озноб и ломоту в теле . Причиной последних двух симптомов является резкое повышение температуры тела до 38, а иногда и до 39 градусов. Боль может быть настолько выраженной, что затрудняет глотание. При врачебном осмотре зев горла ярко-красный, а миндалины покрыты белым или желтоватым налетом. Спустя неделю пациент начинает чувствовать себя лучше и как будто бы выздоравливает. Однако, через 7 – 10 дней после ангины наступает ухудшение - вновь поднимается температура, ухудшается общее состояние, а самое главное - резко падает суточный диурез (уменьшается объем выделяемой мочи ). Еще через пару дней моча приобретает грязно красный оттенок или цвет «мясных помоев». Цвет мочи говорит о таком симптоме как гематурия, что означает появление крови в моче.Очень быстро появляются отеки, и повышается артериальное давление крови (более 120 миллиметров ртутного столба ). Почечные отеки являются ранним признаком гломерулонефрита и встречаются у 70 – 90 процентов больных. Отличительной чертой отеков является их максимальная выраженность в утренние часы и уменьшение вечером, что существенно отличает их от отеков сердечного происхождения. На ощупь отеки мягкие и теплые. Изначально отеки локализуются периорбитально, то есть вокруг глаз.
Далее наблюдается тенденция к накоплению жидкости в плевральной, брюшной, перикардиальной полости. Таким образом, формируются плевриты , перикардиты , асциты. Из-за задержки жидкости в организме и ее накопления в различных полостях пациенты за короткое время прибавляют в весе на 10 – 20 килограмм. Однако еще до появления этих видимых отеков жидкость может задерживаться в мышцах и подкожной клетчатке. Так, формируются скрытые отеки, которые также участвуют в повышении массы тела. При гломерулонефрите отеки появляются очень быстро, но также быстро могут и исчезать.
Артериальная гипертензия (повышенное артериальное давление ) при остром гломерулонефрите наблюдается у 70 процентов больных. Причиной ее развития является задержка воды в организме, а также активация ренин-ангиотензиновой системы. Если давление повышается резко, то есть развивается острая артериальная гипертензия, то это может осложниться острой сердечной недостаточностью . Постепенное повышение давления приводит к гипертрофии (увеличению ) левых отделов сердца.
Как правило, гломерулонефрит протекает тяжело с развитием олигурии (снижение выделения мочи
). Крайне тяжелое течение заболевания может и вовсе сопровождаться анурией - полным прекращением поступления мочи в мочевой пузырь . Это состояние является экстренным в медицине, так как быстро ведет к развитию уремии. Уремия – это острая аутоинтоксикация организма в результате накопления в нем аммиака и других азотистых оснований. Редко острый гломерулонефрит протекает стерто. В этом случае болезнь проявляется изменениями только в анализах мочи (наличием в ней белка и эритроцитов
). Именно поэтому врачи рекомендуют после каждой перенесенной ангины проводить элементарный анализ мочи. Гломерулонефрит с бурным началом чаще встречается у детей и подростков. Латентные же формы заболевания характерны в основном для беременных женщин. Важно знать, что любой острый гломерулонефрит (будь это латентная форма или ярко выраженная
) может перейти в хронический.
Условно в развитии гломерулонефрита выделяют несколько стадий.
Стадиями острого гломерулонефрита являются:
- стадия начальных проявлений – проявляется повышением температуры, слабостью, повышенной утомляемостью , в общем, симптомами интоксикации;
- стадия разгара болезни – длится от 2 до 4 недель, все симптомы гломерулонефрита (олигурия, кровь в моче, отеки ) выражены максимально;
- стадия обратного развития симптомов – начинается с восстановления суточного диуреза и уменьшения отеков, далее снижается артериальное давление;
- стадия выздоровления – длится от 2 до 3 месяцев;
- стадия перехода в хронический гломерулонефрит.
Хронический гломерулонефрит
Несвоевременно вылеченный острый гломерулонефрит имеет тенденцию переходить в хронический. Наиболее высок риск такого перехода при наличии в организме очагов хронической инфекции. Это может быть отит (воспаление среднего уха ), гайморит , хронический тонзиллит (то есть ангина ). Также развитию хронического гломерулонефрита способствуют неблагоприятные жилищно-бытовые условия - постоянно пониженная температура, тяжелая физическая работа, недостаток сна. Как правило, хроническая форма болезни – это продолжение острого гломерулонефрита. Однако иногда хронический гломерулонефрит может быть самостоятельно первичным заболеванием. Он может длиться долгие годы и, в конечном итоге, приводить к сморщиванию почек и летальному исходу от хронической почечной недостаточности.В развитии хронического гломерулонефрита также выделяют несколько форм.
Нефротическая форма хронического гломерулонефрита
Для этой формы характерно сочетание нефротического синдрома с признаками воспалительного поражения почек. При этом длительное время патология проявляется исключительно симптоматикой нефротического синдрома. Отсутствуют боли в поясничной области, температура, лейкоцитоз в крови и другие признаки воспаления. Лишь спустя несколько лет появляются признаки гломерулонефрита - в моче появляются эритроциты, цилиндры, в крови выявляются признаки воспаления. Примечательно то, что при прогрессировании хронической почечной недостаточности симптоматика нефротического синдрома уменьшается - спадают отеки, частично восстанавливается диурез. Но при этом растет артериальное давление, прогрессирует сердечная недостаточность. Латентная (скрытая
) форма заболевания встречается менее чем в 10 процентах случаях. Проявляется она слабовыраженной симптоматикой мочевого синдрома без повышения артериального давления, протеинурии, гематурии и отеков. Несмотря на скрытую и вялотекущую симптоматику заболевание все же заканчивается почечной недостаточностью, уремией. Последнее состояние – это терминальная стадия, которая сопровождается интоксикацией организма составными частями мочи.
Гипертоническая форма хронического гломерулонефрита
Данная форма заболевания встречается у 20 процентов больных хроническим гломерулонефритом. Иногда она может быть следствием латентной формы острого гломерулонефрита, но иногда может развиваться и как самостоятельное заболевание. Основным симптомом является стойкая артериальная гипертензия, плохо реагирующая на лечение. В течение суток артериальное давление может сильно колебаться - падать и резко повышаться. Следствием длительно повышенного артериального давления является увеличение левых отделов сердца и развитие левой сердечной недостаточности.
Смешанная форма хронического гломерулонефрита
При этой форме гломерулонефрита в клинике одновременно присутствуют два синдрома - нефротический и гипертонический.
Гематурическая форма хронического гломерулонефрита
Является злокачественной и быстро прогрессирующей формой заболевания, но, к счастью, встречается лишь в 5 – 6 процентах случаев. Основным симптомом является стойкая гематурия, то есть в моче присутствует кровь. В результате этого у пациента быстро развивается анемия (в крови снижаются гемоглобин и эритроциты
).
Все формы хронического гломерулонефрита периодически рецидивируют (обостряются ), иногда принимая картину острого гломерулонефрита. Как правило, обострения отмечаются осенью и весной. Спровоцировать обострение хронического заболевания могут и внешние факторы, например, переохлаждение или стресс . Чаще всего хронический гломерулонефрит рецидивирует после стрептококковой инфекции, элементарной ангины.
Другие формы гломерулонефрита
Существуют некоторые формы гломерулонефрита, которые отличаются по морфологическим признакам.Формами гломерулонефрита по морфологическим признакам являются:
- быстропрогрессирующая форма гломерулонефрита;
- мезангиально-пролиферативная форма гломерулонефрита;
- мембранозно-пролиферативная форма гломерулонефрита;
- мембранозная форма гломерулонефрита;
- гломерулонефрит с минимальными изменениями.
Характеризуется формированием и дальнейшим отложением в капсуле нефрона так называемых полулуний. Состоят эти полулуния из фибрина и клеток крови (моноцитов , лимфоцитов ). Своим расположением они сдавливают капиллярные петли и часть петли Генле (структурный элемент нефрона ). По мере прогрессирования гломерулонефрита количество фибрина увеличивается, что приводит к полной обтурации (закупорке ) мембраны и формированию некрозов .
Мезангиально-пролиферативный гломерулонефрит
Данный вид гломерулонефрита характеризуется пролиферацией (разрастанием
) мезангиальных клеток в паренхиме и сосудах почек. Мезангиальные клетки – это клетки, которые располагаются между капиллярами. Разрастание этих клеток впоследствии приводит к нарушению функции почек и развитию нефротического синдрома. Чем интенсивнее происходит пролиферация, тем быстрее прогрессируют клинические симптомы - повышается артериальное давление, снижается почечная функция. При этом разрастание клеток может происходить как сегментарно, так и диффузно.
Мембранозно-пролиферативный гломерулонефрит
Этот вид гломерулонефрита характеризуется отложением фибрина и иммунокомпетентных клеток в соединительнотканных структурах, расположенных между капиллярами сосудистых клубочков. Это приводит к вторичному изменению базальной мембраны.
Мембранозный гломерулонефрит
Основной характеристикой этой формы гломерулонефрита является изменение базальной мембраны, а также формирование депозитов (отложений
), которые располагаются под эндотелием сосудов. Впоследствии эти депозиты выступают в виде шипиков («зубцов»
), утолщая при этом мембрану и вызывая склероз (омертвение
) клубочков.
Гломерулонефрит с минимальными изменениями
Этот вид гломерулонефрита чаще всего встречается у детей. Это самая доброкачественная форма заболевания, так как изменения со стороны клубочков при этом незначительные.
Гломерулонефрит – заболевание, при котором происходит поражение почечной ткани. При этом заболевании поражаются в первую очередь почечные клубочки, в которых происходит первичная фильтрация крови. Хроническое течение данного заболевания приводит постепенно к утрате способности почек выполнять свою функцию – очищать кровь от токсических веществ с развитием почечной недостаточности.
Что такое почечный клубочек и как работают почки?
Кровь, поступающая в почки по почечной артерии распределяется внутри почки по мельчайшим сосудам, которые впадают в так называемый почечный клубочек.Что такое почечный клубочек?
В почечном клубочке ток крови замедляется, как сквозь полупроницаемую мембрану жидкая часть крови с электролитами и растворенными в крови органическими веществами просачивается в Боуменову капсулу (которая как обертка обволакивает почечный клубочек со всех сторон). Из клубочка клеточные элементы крови с оставшимся количеством плазмы крови выводится через почечную вену. В просвете Боуменовой капсулы отфильтрованная часть крови (без клеточных элементов) называется первичной мочой.
Что такое Боуменова капсула и канальцы почек (петля Генле)?
 Но в этой моче растворено помимо токсических веществ множество полезных и жизненно необходимых – электролиты, витамины, белки и т.д. Для того, чтобы все полезное для организма опять вернулось в состав крови, а все вредное выводилось в составе конечной мочи, первичная моча проходит через систему трубок (петля Генле, почечный каналец). В ней происходят постоянные процессы перехода растворенных в первичной моче веществ сквозь стенку почечного канальца. Пройдя чрез почечный каналец первичная моча сохраняет в своем составе токсические вещества (которые нужно вывести из организма) и теряет те вещества, которые не подлежат выведению.
Но в этой моче растворено помимо токсических веществ множество полезных и жизненно необходимых – электролиты, витамины, белки и т.д. Для того, чтобы все полезное для организма опять вернулось в состав крови, а все вредное выводилось в составе конечной мочи, первичная моча проходит через систему трубок (петля Генле, почечный каналец). В ней происходят постоянные процессы перехода растворенных в первичной моче веществ сквозь стенку почечного канальца. Пройдя чрез почечный каналец первичная моча сохраняет в своем составе токсические вещества (которые нужно вывести из организма) и теряет те вещества, которые не подлежат выведению.
Что происходит с мочой после ее фильтрации?
После фильтрации конечная моча выводится через почечный каналец в лоханку почки. Накапливаясь в ней, моча постепенно в просвете мочеточников оттекает в мочевой пузырь.
Что происходит при гломерулонефрите в почках?

Главным образом при гломерулонефритах поражаются клубочки почек.
- Из за воспалительной реакции стенка сосудов клубочков происходят следующие изменения:
- Стенка сосудов почечного клубочка становится проницаемой для клеточных элементов
- Формируются микротромбы, которые закупоривают просвет сосудов клубочков.
- Замедляется или вовсе прекращается ток крови в сосудах пораженных клубочков.
- В просвет боуменовой капсулы попадают клеточные элементы крови.
- Клетки крови в просвете боуменовой капсулы закупоривают ее просвет.
- Клетки крови закупоривают просвет почечных канальцев.
- Нарушается весь процесс фильтрации крови и первичной мочи в пораженном нефроне (нефрон – это комплекс: почечный клубочек + Боуменова капсула+ почечные канальцы).
- Из-за нарушения кровотока в почечном клубочке происходит запустевание просвета его сосудов и замещение их соединительной тканью.
- В результате закупорки почечных канальцев клетками крови происходит запустевание их просвета и слипание стенок с замещением всего нефрона соединительно тканью.
- Постепенное «отмирание» нефронов ведет к снижению объемов фильтруемой крови, что и является причиной почечной недостаточности.
- Почечная недостаточность ведет к тому, что в крови накапливаются токсические вещества, а необходимые организму вещества не успевают возвращать в состав крови оставшиеся нефроны почек.
Из выше изложенного становится понятным, что причиной нарушения работы почек является развивающийся в почечных клубочках воспалительный процесс. Теперь коротко о причинах воспаления почечных клубочков.
- Общие инфекционные заболевания
- ангина , тонзиллит
- скарлатина
- инфекционный эндокардит
- септические состояния
- пневмококковая пневмония
- брюшной тиф
- менингококковая инфекция
- эпидемический паротит (свинка)
- ветряная оспа (ветрянка)
- инфекции, вызванные вирусами Коксаки
- Ревматические и аутоиммунные заболевания:
- системная красная волчанка (СКВ)
- системные васкулиты
- болезнь Шёнлейна - Геноха
- наследственный лёгочно-почечный синдром
- Проведение вакцинации и переливание компонентов крови
- Интоксикация веществами:
- Отравление органическими растворителями
- алкогольные напитки
- отравление ртутью
- Лучевая терапия, лучевая болезнь
Виды и симптомы хронического гломерулонефрита
По течению и клиническим проявлениям выделяют следующие виды:1. Латентный – наиболее часто встречающийся (составляет около 45% от всех случаев хронического гломерулонефрита). Проявляется не выраженными внешними симптомами : умеренная отечность и повышение артериального давления. Более проявляется данными лабораторного обследования: общий анализ мочи выявляет повышенный уровень белка, эритроцитов и лейкоцитов.
2. Гематурический – редко встречающаяся форма (составляет не более 5 % от общего числа больных). Проявляется следующими внешними признаками : моча розового или красного цвета. В общем анализе мочи выявляется повышенное количество измененных эритроцитов.
3. Гипертонический – часто встречающаяся форма (составляет около 20% от общего числа заболеваемости). Проявляется следующими внешними симптомами : постоянное повышение артериального давления, повышение объемов выделяемой суточной мочи, ночные позывы на мочеиспускание. В общем анализе мочи выявляются повышенное содержание белка и измененных эритроцитов, плотность мочи незначительно ниже нормы или в пределах нижней границы нормы.
4. Нефротический - часто встречающаяся форма (около 25 %). Проявляется болезнь следующими внешними признаками : повышенное артериальное давление, выраженная отечность, сниженное количество выделяемой суточной мочи. Лабораторные признаки в общем анализе мочи : повышенная плотность мочи, повышенное содержание белка в моче; биохимический анализ крови выявляет: снижение общего белка (в основном за счет альбуминов), повышение холестерина крови.
5. Смешанный (нефротический-гипертонический) – характеризуется симптомами, двух вышеописанных форм: нефротической и гипертонической.
Методы диагностики хронического гломерулонефрита
Для диагностики всех видов хронического гломерулонефрита используются следующие виды обследований:
| Вид диагностики | Зачем назначается? |
| Общий анализ мочи | В этом анализе выявляются изменения следующих показателей: плотность мочи, наличие белка и цилиндров, наличие лейкоцитов и эритроцитов, цвет мочи. |
| Биохимический анализ крови | В этом анализе исследуются следующие показатели: общий уровень белка крови, уровень альбуминов крови, уровень креатинина, мочевины, уровень холестерина и всех фракций жиров (липидограмма). |
| Биопсия почек и микроскопия биоптата | Этот метод исследования позволяет исследовать тканевые изменения в структуре клубочков почек и выявляет различные морфологические формы гломерулонефрита. Во многом, гистологическая форма гломерулонефрита является критерием к назначению адекватного лечения. |
Стадии хронического гломерулонефрита
Стадия компенсации Начальная стадия (стадия компенсации) функциональная активность почек не изменена.Стадия декомпенсации - связана с прогрессированием болезни с нарушением работы почек (стадия декомпенсации). Стадия с нарушением функции почек и развитием хронической почечной недостаточности.
| Внешние признаки | Лабораторные признаки |
| Общий анализ мочи
|
Уремия - тяжелая степень почечной недостаточности. На этой стадии заболевания почки окончательно теряют способность поддерживать нормальный состав крови.
Диагностика хронического гломерулонефрита
| Лабораторные признаки острого гломерулонефрита: | |
| Общий анализ мочи : |  |
|
|
| Проба Зимницкого : | |
|
|
| Биохимический анализ крови : | |
|
|
| Иммунологическое исследование крови: | |
|
|
Лечение хронического гломерулонефрита
| Вид лечения | Цель | Практические сведения |
| Устранить источник хронического воспаления, который является пусковым фактором аутоиммунного поражения почек |
|
| Снизить нагрузку на почки. Физическая активность ускоряет обменные процессы, которые ведут к ускорению формирования токсических для организма азотистых соединений. | Больному рекомендуется находиться с лежачем положений, без крайней необходимости не вставать с постели. |
| Нарушение работы почек приводит к изменению электролитного баланса крови, потере нужных организму питательных веществ и накоплению вредных токсических. Адекватная диета позволяет снизить неблагоприятное воздействие вышеперечисленных факторов. | Стол номер 7
Особенности питания:
|
| Улучшение текучести крови. При воспалении в почечных клубочках создаются условия для формирования в их сосудах тромбов и закупорки их просвета. Препараты данной группы предотвращают этот процесс. |
|
| Нестероидные противовоспалительные препараты | Имеются сведения, что индометацин и ибупрофен оказывают влияние на активность иммунного ответа. Подавление иммунного поражения почек приводит к улучшению состояния почек. | Индометацин
|
| Средства подавляющие активность иммунной системы оказывают благоприятный эффект при гломерулонефрите. Снижая активность иммунной реакции, эти препараты подавляют разрушительные процессы в почечных клубочках. | Стероидные препараты:
|
| При развитии почечной недостаточности может наблюдаться задержка жидкости в организме, а так же изменение концентрации гормонов, вырабатываемых почками. Эти изменения часто приводят к стойкому повышению артериального давления, которое возможно снизить лишь медикаментозно. |
|
| Затрудненный кровоток в воспаленных клубочках почек, накопление в почечных канальцев клеточных элементов крови требует активизации тока жидкости в нефроне. Потому, мочегонные препараты могут оказывать положительный эффект при гломерулонефритах. |
|
| В том случае, если у больного гломерулонефритом сохраняется хронический очаг инфекции (хронический гайморит, синусит, эндометрит, уретрит, тонзиллит), необходима его санация антибактериальными препаратами. | В каждом конкретном случае вид антибиотика подбирается лечащим врачом индивидуально в зависимости от следующих факторов:
|
Прогноз по здоровью при хроническом гломерулонефрите
В условиях отсутствия лечения заболевание неуклонно ведет к потере почками функционально активных нефронов с постепенным возникновением почечной недостаточности.При активном лечении с подавлением активности иммунной системы течение заболевания значительно улучшается, почечная недостаточность не развивается или сроки ее наступления значительно отодвигаются.
Имеются данные о полной ремиссии (успешного излечения болезни) на фоне лечения с подавлением иммунной активности.
В чем особенности хронического гломерулонефрита у детей?
 Общие особенности гломерулонефрита в детском возрасте
:
Общие особенности гломерулонефрита в детском возрасте
:- Клиническая картина заболевания может сильно различаться.
- Хронический гломерулонефрит – наиболее распространенная причина хронической почечной недостаточности у детей (кроме новорожденных).
- До 40% всех случаев гемодиализа и трансплантации почек у детей проводится по поводу хронического гломерулонефрита.
Основные причины хронического гломерулонефрита у детей
:
- В большинстве случаев причины неизвестны. Заболевание развивается как первично хроническое , то есть до этого у ребенка не было острого гломерулонефрита.
- Не исключена роль нерациональной терапии хронических очагов инфекции (больные зубы, воспаленные миндалины), тяжелых гиповитаминозов, переохлаждения и неполноценного питания во время острого гломерулонефрита.
- Определенную роль играют медленно текущие инфекционные процессы: цитомегаловирусная инфекция , гепатит B, парагрипп и др.
- Врожденные нарушения структуры почечной ткани.
- Наследственные иммунодефициты (снижение функции иммунной системы, обусловленное генетическими нарушениями).
- нефротическая (отечно-протеинурическая);
- гематурическая;
- смешанная.
- Заболевание развивается остро после переохлаждения, ангины, острой респираторной инфекции , прививок , либо без видимых причин.
- Основные симптомы – отеки и наличие белка в моче.
- Заболевание протекает долго, периоды улучшения состояния сменяются новыми обострениями. Постепенно развивается хроническая почечная недостаточность.
- Обычно жалобы отсутствуют – ребенок чувствует себя нормально.
- В моче обнаруживается небольшое количество эритроцитов и белка. Иногда такие изменения сохраняются в течение 10-15 лет без каких-либо симптомов.
- У многих детей обнаруживают хронический тонзиллит (воспаление миндалин) и другие хронические очаги инфекции.
- Периодически могут возникать отеки, боль в пояснице , головная боль , повышенная утомляемость, боли в животе .
- У некоторых детей заболевание сопровождается анемией , бледностью, повышением артериального давления .
- Если симптомы сохраняются в течение длительного времени – есть риск хронической почечной недостаточности.
- Характерно сочетание примесей крови и белка в моче, отеков, повышения артериального давления.
- Проявления повышенного артериального давления: головные боли и головокружение, боли в пояснице, вялость, раздражительность, ухудшение зрения, иногда судороги .
- Часто отмечается анемия, бледность.
- Заболевание протекает тяжело, очень рано развивается хроническая почечная недостаточность.
 Как проводится диспансерное наблюдение детей, страдающих хроническим гломерулонефритом?
Как проводится диспансерное наблюдение детей, страдающих хроническим гломерулонефритом?
Диспансерное наблюдение осуществляется до тех пор, пока ребенка не переведут во взрослую поликлинику:
- Хронический пиелонефрит . Заболевание, при котором воспаление преимущественно развивается в лоханках, чашечках, канальцевой системе почек.
- Амилоидоз
. Заболевание, при котором нарушается обмен белков и углеводов
раке почки
Можно ли употреблять алкоголь при гломерулонефрите?
 Потребление алкоголя негативно влияет на состояние всех органов и систем, и почки – не исключение. Спиртное может усугубить течение хронического гломерулонефрита, поэтому от него рекомендуется отказаться полностью. Табу распространяется и на газированные напитки.
Потребление алкоголя негативно влияет на состояние всех органов и систем, и почки – не исключение. Спиртное может усугубить течение хронического гломерулонефрита, поэтому от него рекомендуется отказаться полностью. Табу распространяется и на газированные напитки.Можно ли есть арбузы при гломерулонефрите?
 Людям, страдающим хроническим гломерулонефритом, можно есть арбузы. Но так как в них содержится много жидкости, рекомендуемое максимальное количество потребляемых арбузов определяется в зависимости от формы и стадии заболевания. Посоветуйтесь с лечащим врачом. Иногда при хроническом гломерулонефрите даже рекомендуется устраивать разгрузочные «арбузные» дни.
Людям, страдающим хроническим гломерулонефритом, можно есть арбузы. Но так как в них содержится много жидкости, рекомендуемое максимальное количество потребляемых арбузов определяется в зависимости от формы и стадии заболевания. Посоветуйтесь с лечащим врачом. Иногда при хроническом гломерулонефрите даже рекомендуется устраивать разгрузочные «арбузные» дни.
латентная форма – прогноз благоприятен; - гематурическая и гипертоническая форма – прогноз серьезен;
- смешанная и протеинурическая форма – прогноз неблагоприятен.














